Nicht-pharmakologische Behandlung des Delirs
Aus der Praxis – für die Praxis
Aus der Praxis – für die Praxis
Das Delir ist im Rahmen eines Krankenhausaufenthaltes gerade bei älteren Patienten eine häufige und ernsthafte Komplikation. Für die Prävention und Behandlung des Delirs ist ein multiprofessionelles Konzept essenziell. Im Vordergrund der Delirprävention und Delirbehandlung sollen nicht-pharmakologische Behandlungsstrategien stehen und Pharmaka erst bei fehlender Symptomkontrolle integriert werden. Nicht-pharmakologische Maßnahmen sollen gebündelt angewendet werden, wie zum Beispiel das ABCDEF-Bündel, um bessere Effekte zu generieren.
Nach den ICD-10-Kriterien ist das Delir eine akute, über den Tagesverlauf meist fluktuierende Störung des Bewusstseins und der Aufmerksamkeit, des zirkadianen Rhythmus, der Wahrnehmung, des Denkens und der Psychomotorik. Es zählt zu den organisch bedingten Störungen. Es werden drei Phänotypen des Delirs unterschieden – das hyperaktive Delir, das hypoaktive Delir und eine alternierende Form von Hyper- und Hypoaktivität. Vor allem das hypoaktive Delir wird ohne gezieltes Monitoring nicht erkannt.
Bei älteren Menschen ist das Delir nach größeren elektiven Eingriffen mit einer Inzidenz von 15–25 % und nach Hochrisikoeingriffen wie zum Beispiel an der Aorta, am Hüftgelenk, am Herzen oder am Ösophagus sogar mit einer Inzidenz von etwa 50 % die häufigste chirurgische Komplikation (1;2). Etwa 30 % entwickeln während des Krankenhausaufenthaltes ein Delir und bei Notfällen beträgt die Inzidenz bei Einlieferung bereits 25 % (3). Auf der Intensivstation sind je nach Erkrankungsschwere bis zu 80 % von einem Delir betroffen (4).
Das Delir ist aufgrund der vielen adversen Effekte ungünstig für die Patienten. Es ist mit einer prolongierten Beatmungs-, Intensivliege- und Krankenhausliegedauer sowie mit einer erhöhten Sterblichkeit innerhalb der ersten sechs Monate nach dem Intensivaufenthalt und der Manifestation von kognitiven Einschränkungen assoziiert (5). Hier sind vor allem die Intensität und die Dauer des Delirs entscheidend. Abgesehen davon stellt ein Delir das Personal vor Herausforderungen, weil sich der Versorgungsaufwand dadurch oft immens erhöht. In einer nicht-experimentellen Querschnittstudie erhielten die Patienten mit Delir die doppelte Zeitdauer an delirspezifischen Pflegemaßnahmen im Vergleich zu Patienten ohne Delir (6). Außerdem hatten die Patienten mit Delir ein 25 % höheres Sturzrisiko und erhielten nach einem Sturzereignis eine signifikant höhere Zeitdauer an delirspezifischen Pflegemaßnahmen (6). Die Autoren empfehlen daher eine Advanced Practice Nurse (APN) spezialisiert für Delir einzusetzen (6).
Die Entstehung des Delirs ist multifaktoriell. Eine Kumulation von prädisponierenden und präzipitierenden Faktoren (Abbildung 1) scheint die Manifestation jedoch zu begünstigen (7). Als prädisponierende Faktoren ist die Vulnerabilität der Menschen bei Einlieferung in das Krankenhaus zu verstehen und präzipitierende Faktoren stellen die delirauslösenden Faktoren dar (8), wobei die präzipitierenden Risikofaktoren meist beeinflussbar bzw. therapierbar sind. Eine Delir-Risikoeinschätzung sollte bereits bei Aufnahme vorgenommen werden (9).

Wie diese Empfehlung umgesetzt werden könnte, wird am Beispiel des Israelitischen Krankenhauses kurz beschrieben und in Abbildung 2 dargestellt.
Die Einschätzung wird im Aufnahmegespräch von den Pflegenden durchgeführt und beinhaltet prädisponierende und präzipitierende Risikofaktoren die mit „Ja“ und „Nein“ beantwortet werden können.

So hat ein Patient, aufgenommen im Fachbereich Chirurgie ein Delirrisiko, wenn:
... aufgenommen im Fachbereich Innere Medizin ein Delirrisiko, wenn:
Besteht ein Delirrisiko bei Aufnahme sollen folgende Maßnahmen erfolgen:
Schmerz zählt zu einem der wichtigsten präzipitierenden Risikofaktoren für ein Delir. Die Schmerzintensität sollte regelmäßig evaluiert werden, das heißt mindestens alle acht Stunden oder bei Veränderung der Medikation (10). Der Goldstandard für die regelmäßige Evaluation von Schmerzen ist die Anwendung einer Skala zur Selbstauskunft wie zum Beispiel die numerische Ratingsskala (NRS)1 (10). Für kommunikationseingeschränkte Patienten kann alternativ ein Fremdeinschätzungsinstrument wie zum Beispiel die Behavioral Pain Scale (BPS)2 oder das Critical-Care Pain Observation Tool (CPOT)3 zur Anwendung kommen (10). Schmerzmittel sollen routinemäßig verabreicht oder eine patientenkontrollierte Analgesie implementiert werden (10).
Für das Delirmonitoring stehen unterschiedliche Tools zur Verfügung. Bedeutend ist die Validität und Reliabilität für den gewählten Einsatzort. Die DAS-Leitlinie (2015) empfiehlt mindestens alle acht Stunden eine Messung durchzuführen (10). Gute Ergebnisse in Spezifität und Sensitivität liefert für die Normalstation und den Aufwachraum die Nursing Delirium Scale (Nu-Desc) und die Confusion Assessment Method (CAM).
Für den Einsatzbereich auf der Intensivstation sind die Confusion-Assessment-Method (CAM-ICU) und die Intensive Care Delirium Screening Checklist (ICDSC) mehrfach validiert (11;12).
Ein erstes Delirmonitoring sollte bei Patienten mit Delirrisiko bereits im Aufnahmeprozess erfolgen und im Aufwachraum und auf den Normal- bzw. Intensivstationen fortgeführt werden (9).
Die Anwendung eines Bispektral(BIS)-Monitorings während der Anästhesie und das Anstreben von höheren Werten (≥ 50) kann die postoperative Delirrate (Relatives Risiko [RR] 0,71; Konfidenzintervall [CI] 95 % 0,59–0,85; p = 0,590) und bleibende kognitive Schäden (RR 0,84, CI 95 % 0,66–1,08; p = 0,260) verringern (9;13).
Von den Fachgesellschaften wird die Bedeutung eines restriktiven Einsatzes von Sedativa betont und die Anwendung von Sedierungsprotokollen auf der Intensivstation empfohlen (10). Es soll ein niedriges Sedierungsniveau durch eine kontinuierliche Titrierung oder eine tägliche Sedierungsunterbrechung bei den Patienten eingehalten werden (10). Die Überwachung der Sedierungstiefe ist unerlässlich. Die Richmond Agitation Sedation Scale (RASS) zählt als Goldstandard und sollte mindestens alle acht Stunden und bei Veränderung der Analgosedierung zur Anwendung kommen (10).
In mehreren Untersuchungen konnte der Erfolg von nicht-pharmakologischen Ansätzen bestätigt werden (14-16). Alle Studien untersuchten die Wirksamkeit von Maßnahmenbündel zur Vorbeugung eines Delirs. Diese Interventionen fokussieren sich auf verschiedene Risikofaktoren, die zur Entstehung eines Delirs beitragen können. Um das Delirrisiko zu minimieren, sollten nicht-pharmakologische Maßnahmenbündel folgendes inkludieren (7;9):
Zur Vorbeugung und Behandlung des Delirs auf der Intensivstation stellt das ABCDEF-Bündel einen evidenzbasierten Leitfaden dar (17). In einer großen Kohortenanalyse mit über 15.000 Probanden von Pun et al. (2019) konnte gezeigt werden, dass durch die Anwendung des ABCDEF-Bündels auf den Intensivstationen einerseits die Überlebenswahrscheinlichkeit und die hirnorganische Funktion der Patienten verbessert und andererseits die Beatmungsdauer und die Rückübernahmen auf die Intensivstation verringert werden konnte (16). Je mehr Maßnahmen aus dem Bündel und je häufiger diese angewendet wurden, desto besser die Effekte (16).
Die Anwendung des ABCDEF-Bündels fördert die Multiprofessionalität und unterstützt die holistische Patientenversorgung unter bestmöglicher Ausnutzung der Ressourcen. Folgende Akteure sind notwendig für das multiprofessionelle Konzept (Abbildung 3): Ärzte, Pflegende, Ergo-/Logo-/Physiotherapeuten, Apotheker, Angehörige und Patienten. Die Familie bzw. nahestehende Angehörige spielen eine tragende Rolle in dem Konzept und sollen bei der multiprofessionellen Entscheidungsfindung und Behandlungsplanung aktive Partner sein (17). Allein die Anwesenheit von vertrauten Menschen kann zum Wohlbefinden und zur Reorientierung der Patienten beitragen.
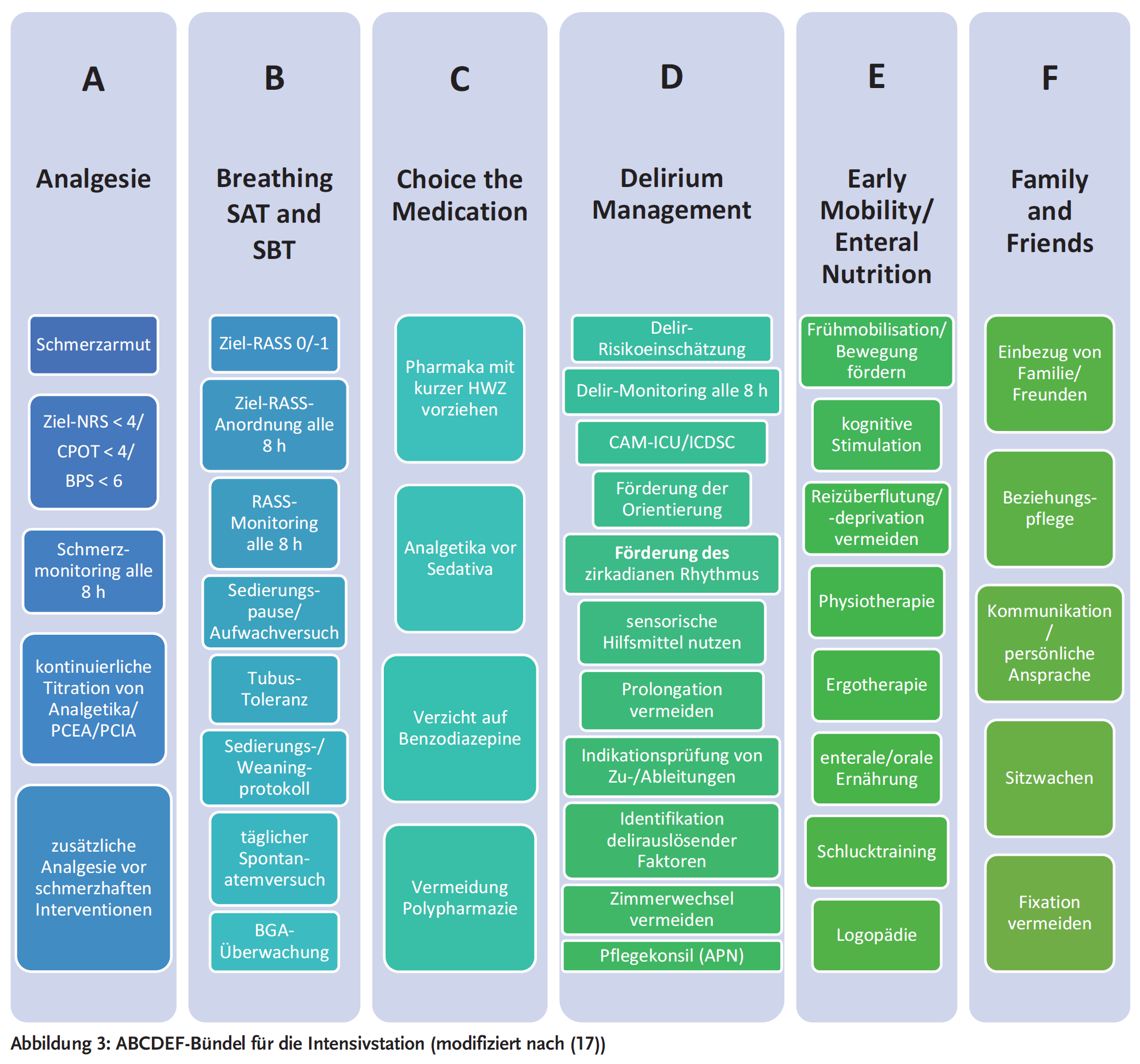
Inhaltlich umfasst das ABCDEF-Bündel ((17), Abbildung 3):
Die Anwendung führt dazu, dass die Intensivpatienten besser interagieren können und mit einer adäquaten Analgesie möglichst früh an körperlichen und kognitiv förderlichen Aktivitäten aktiv teilnehmen können (17).
Die Identifizierung, Bewertung und kausale Therapie der zugrundeliegenden Ursache haben eine große Bedeutung. Aufgrund der multifaktoriellen Ätiologie kann die Suche nach den Ursachen sehr schwierig sein. Hilfreich bei der Identifikation kann die Zuhilfenahme der in Abbildung 1 gelisteten präzipitierenden Faktoren sein.
Der generelle Einsatz von Pharmaka zur Delirtherapie soll äußerst zurückhaltend erfolgen. Bei der Delirtherapie sind die nicht-pharmakologischen den pharmakologischen Behandlungsstrategien vorzuziehen. Nur bei fehlender Symptomkontrolle von Agitation, Halluzinationen, Angst und vegetativer Symptomatik unter nicht-medikamentösen Präventions- und Therapiemaßnahmen sollen Pharmaka ergänzt werden. In einer aktuellen Metaanalyse konnten die Autoren weder einen positiven Einfluss auf die Intensität noch auf die Dauer des Delirs durch den Einsatz von Neuroleptika bei der Delirtherapie nachweisen (18). Auch Funcani et al. fanden 2020 in einer Metaanalyse keine Beweise, die die Anwendung einer medikamentösen Therapie beim Delir bei kritisch Kranken unterstützen oder widerlegen konnten (19). Geringe Evidenz gibt es dafür, dass Haloperidol und Risperidon im Vergleich zu Placebo bei diesem Patientenkollektiv die Delirsymptome und die unerwünschten extrapyramidalen Ereignisse sogar leicht verschlimmern können (19).
Eine Multimedikation ist unbedingt zu vermeiden, da die Arzneimittelinteraktionen und Nebenwirkungen der einzelnen Arzneimittel einen nachteiligen Einfluss auf die Delirsymptomatik haben können (8). Durchschnittlich haben 20 % der deliranten Senioren ein pharmakoinduziertes Delir (8). Die pharmakologische Therapie soll unbedingt symptomorientiert mit regelmäßiger Indikationskontrolle erfolgen. Eine Ausnahme stellt die Behandlung des Substanzentzugsdelirs dar. Hier steht die pharmakologische Therapie im Vordergrund.
Ein Interessenkonflikt wird von der Autorin verneint.
1 Die numerische Rating-Skala (NRS) ist eine eindimensionale Schmerzskala, mit der Patienten den subjektiv empfundenen Schmerz bewerten. Dafür wird der Patient aufgefordert, seine Schmerzen einer Skala von 0 bis 10 zuzuordnen. 10 steht für „stärkste vorstellbare Schmerzen“, 0 für „kein Schmerz“.
2 Die Behavior Pain Scale (BPS, Verhaltensschmerzskala) ist eine Skala zur (Fremd-)Beurteilung von Schmerzintensität bei Patienten, die nicht kommunizieren können. Dabei werden Gesichtsausdruck, obere Extremität und Adaptation an Beatmungsgerät bzw. verbaler Ausdruck mit Punkten von 1 bis 4 bewertet. Der Summenscore beträgt 4 bis maximal 12 Punkte, die Höhe korreliert mit der Schmerzstärke des Patienten.
3 Das Critical-Care Pain Observation Tool (CPOT) wurde für erwachsene Intensivpatienten entwickelt, um die Schmerzstärke eines nicht kontaktfähigen Patienten zu erfassen. Dazu beurteilt der Beobachter den Gesichtsausdruck (entspannt/neutral bis grimassierend), die Körperbewegung (bewegungslos bis ruhelos), den Muskeltonus (entspannt bis sehr angespannt oder steif) sowie die Sprache (redet in normalem Ton/keine Geräusche bis schreit auf/schluchzt) mit jeweils 0 bis 2 Punkten. Der Summenscore beträgt 0 bis maximal 8 Punkte, die Höhe korreliert mit der Schmerzstärke des Patienten.
Weitere Informationen dazu finden Sie unter: https://www.awmf.org/fileadmin/user_upload/Leitlinien/001_Anaesthesiologie_und_Intensivmedizin/001-012a-km_S3_Analgesie_Sedierung_Delirmanagement_Intensivmedizin_2015-08-abgelaufen.pdf
Dieser Artikel wurde am 25. Januar 2021 vorab online veröffentlicht.