Ausgeprägte Gewichtszunahmen stationärer psychiatrischer Patienten unter Psychopharmaka: Daten aus dem AMSP-Projekt 2001–2016
Zusammenfassung
Ausgeprägte Gewichtszunahmen unter Psychopharmaka sind ein bekanntes Problem in der Behandlung psychiatrischer Patienten und stellen einen Risikofaktor unter anderem für Diabetes mellitus Typ 2 und Herz-Kreislauf-Erkrankungen dar. Für diese Arbeit wurden aus dem Pharmakovigilanzprojekt „Arzneimittelsicherheit in der Psychiatrie“ (AMSP) 344 Fälle ausgeprägter Gewichtszunahmen stationärer Patienten (mehr als 10 % des Ausgangsgewichts oder das Überschreiten eines BMI > 30 kg/m2) ausgewertet. Die Patienten nahmen im Mittel 12,7 ± 5,5 kg innerhalb von 12 ± 15 Wochen zu. Die mittlere Zunahme des BMI betrug 4,4 ± 1,9 kg/m2. Teilweise waren die Gewichtszunahmen sehr ausgeprägt, 33 % der Patienten nahmen mehr als 20 kg zu. In nur 27 % der Fälle konnten die Patienten zur Entlassung einen Teil des zugenommenen Gewichts verlieren.
Häufig angeschuldigte Medikamente sind Antipsychotika der 2. Generation, vor allem Olanzapin, Antidepressiva und Antikonvulsiva.
In klinisch kontrollierten Studien zeigten bis zu 40 % der Patienten eine klinisch relevante Gewichtszunahme. Die Anzahl der im AMSP-Projekt dokumentierten Fälle schwerer Gewichtszunahme erscheint eher niedrig. Es ist davon auszugehen, dass viele Fälle ausgeprägter Gewichtszunahmen aufgrund der verzögerten Entwicklung sowie wechselnder therapeutischer Settings unbemerkt bleiben.
Einführung
Übergewicht und Adipositas sind Risikofaktoren für potentiell lebenszeitverkürzende Erkrankungen wie z. B. Herz-Kreislauf-Erkrankungen oder Diabetes mellitus Typ 2 (1). Aufgrund der hohen medizinischen Relevanz wurde für die englischsprachige Originalarbeit „Severe weight gain as an adverse drug reaction of psychotropics: Data from the AMSP project between 2001 and 2016“ ausgeprägte Gewichtszunahmen (AGZ) unter Psychopharmaka im Rahmen des Pharmakovigilanz Projekts „Arzneimittelsicherheit in der Psychiatrie“ (AMSP) untersucht (2). Die wichtigsten Ergebnisse werden in dieser Zusammenfassung dargestellt.
Obwohl das Problem einer Gewichtszunahme unter Psychopharmaka vielen klinisch tätigen Psychiatern lange bewusst war, zeigten erst Übersichtsarbeiten zu Antipsychotika ab 1999 das Ausmaß dieser unerwünschten Arzneimittelwirkung (UAW). Allison et al. beschrieben nach zehn Wochen Behandlung eine durchschnittliche Gewichtszunahme von 4,14 kg für Olanzapin und 4,45 kg für Clozapin gegenüber einer Gewichtsabnahme von 0,74 kg in der Plazebogruppe (3).
Ein umfangreiches Review aus 2014 konnte für fast alle Antipsychotika bei ausreichend langem Beobachtungszeitraum eine Gewichtzunahme belegen (4). Bis zu 40 % der mit Olanzapin behandelten Patienten und bis zu 50 % unter Clozapin zeigten in klinisch kontrollierten Studien eine als relevant eingestufte Gewichtszunahme von > 7 % des Ausgangsgewichts.
In der Medikamentengruppe der Antidepressiva wurden vor allem zu Mirtazapin, Paroxetin und Trizyklika Gewichtszunahmen berichtet, während selektive Serotonin-Wiederaufnahmehemmer (SSRI) vorteilhaft sein können (5). Bei Beobachtungszeiträumen > 6 Monate finden sich jedoch auch bei SSRI Hinweise auf eine Gewichtszunahme (6). Auch für Antikonvulsiva und stimmungsstabilisierende Medikamente wie Gabapentin und Valproat finden sich Fallberichte in der Literatur (7).
Es werden mehrere pathophysiologische Mechanismen der Gewichtszunahme unter Psychopharmaka diskutiert. Metabolisch zeigten sich z. B. bei gesunden Probanden unter Olanzapin nach zehn Tagen eine verminderte Insulinresistenz und erhöhte Insulinspiegel (8). Daher finden sich auch Fälle von Olanzapin-induziertem insulinpflichtigem Diabetes, die reversibel sein können (9). Auf Neurotransmitterebene werden eine 5-HT2A, 5-HT2C, Histamin H1, adrenerge α1, α2 und α3, muskarinerge M3 und dopaminerge D1, D2 und D3 Rezeptorblockade als ursächlich angesehen (10). Das breite Rezeptorbindungsprofil von Clozapin, Olanzapin und Quetiapin erklärt teilweise das erhöhte Risiko dieser Substanzen für eine Gewichtszunahme. Weitere Arbeiten diskutieren veränderte Neuropeptidlevel z. B. für Ghrelin, Leptin, Neuropeptid Y usw., genetische Polymorphismen der oben genannten Rezeptoren und ein pathologisch abweichendes Darmmikrobiom als Einflussfaktoren (1;10). Damit zusammenhängend resultiert auf der Verhaltensebene ein bewusst nur begrenzt beeinflussbares Missverhältnis der Kalorienaufnahme zum Energieverbrauch. Der Appetit kann teilweise massiv gesteigert sein und zu Essattacken führen (11). Die Nahrungspräferenz kann zu hochkalorischen oder süßen Nahrungsmitteln verschoben sein. Darüber hinaus reduziert eine Medikation mit sedierender Komponente den Kalorienverbrauch.
Präventiv sollte vor allem in der Langzeittherapie ein möglichst gewichtsneutrales Medikament gewählt werden. Gleichzeitig ist eine ausführliche Aufklärung des Patienten und das Angebot einer Beratung zur Ernährung und gesunden Lebensführung von Bedeutung (12). Wenn die Patienten eine Gewichtszunahme erfahren haben, kann eine Dosisreduktion, der Wechsel des Medikaments oder die zusätzliche Gabe eines gewichtsneutralen Medikaments (z. B. Aripiprazol in der antipsychotischen Therapie) das Ausmaß abmildern.
Für diese Arbeit wurden 344 stationäre Fälle von AGZ aus den Jahren 2001 bis 2016 ausgewertet. In der Originalarbeit wurden für den gleichen Zeitraum wurden darüber hinaus noch 142 retrospektive Fälle analysiert.
Methoden
Das Pharmakovigilanz-Projekt „Arzneimittelsicherheit in der Psychiatrie“ (AMSP) dokumentiert Fälle schwerer UAW in der täglichen Behandlungsroutine stationärer psychiatrischer Patienten (2;13). Hierzu werden zwei Mal im Jahr pharmako-epidemiologische Daten aller stationären Patienten in den teilnehmenden Kliniken erhoben. Es werden die verordneten Medikamente, die Tagesdosierungen und individuelle Parameter der Patienten (Alter, Geschlecht und psychiatrische Primärdiagnose) sowie der Gesamtzahl der pro Jahr und pro Krankenhaus behandelten Patienten dokumentiert. In einem zweiten Datensatz werden spezifische Informationen zu schweren UAW erhoben. Alle relevanten Informationen wie detaillierte Beschreibungen der UAW, demographische Daten, der genaue Dosisverlauf, Laborwerte, alternative Möglichkeiten und Risikofaktoren, vorherige Exposition in der Anamnese usw. werden von geschulten Psychiatern (Drug Monitors) anhand standardisierter Fragebögen erhoben und weitergeleitet. Die erhobenen Fälle werden zunächst klinikintern und im Folgenden auf regionalen und überregionalen Konferenzen diskutiert und gegebenenfalls an die Hersteller und entsprechende Aufsichtsbehörden weitergeleitet. Nach Auswertung der Fälle werden für die angeschuldigten Medikamente Wahrscheinlichkeiten für die Verursachung festgelegt: möglich (die UAW ist unbekannt oder die Wahrscheinlichkeit für eine Alternativerklärung ist > 50 %), wahrscheinlich (die UAW ist bekannt, der zeitliche Verlauf und die Dosierung entsprechen bekannten Erfahrungen und die Wahrscheinlichkeit für eine Alternativerklärung ist < 50 %) oder sicher (wie wahrscheinlich mit einem weiteren Auftreten der berichteten UAW nach Reexposition mit dem gleichen Medikament).
Anhand beider Datensätze können relative Häufigkeiten der UAWs für die angeschuldigten Medikamente und Medikamentengruppen berechnet werden.
Eine AGZ ist definiert als eine zehnprozentige Zunahme an Körpergewicht gegenüber dem Normalgewicht vor einer akuten Krankheitsphase, verursacht durch ein oder mehrere psychotrope Medikamente mit der Wahrscheinlichkeit wahrscheinlich oder sicher. Fälle von AGZ, welche die vor einer stationären Behandlung stattgefundenen Gewichtsabnahmen kompensierten, wurden nicht berücksichtigt. Mit einbezogen wurden Fälle, in denen der Body Mass Index (BMI) den für eine Risikostratifikation wichtigen Wert von 30 kg/m2 überschritt.
Psychopharmaka wurden wie folgt eingeteilt: Antipsychotika, Antidepressiva, Antikonvulsiva, Tranquilizer und Lithium. Die Fälle wurden mit ihrer absoluten Anzahl und dem prozentualen Anteil an allen Fällen von AGZ dargestellt und mit der Verschreibungshäufigkeit der angeschuldigten Medikation an allen stationären Patienten verglichen. Statistische Vergleiche von Mittelwerten wurden anhand des Chi-Quadrat- und des Student´s-t-Tests durchgeführt.
Retrospektive Fälle, bei denen eine AGZ unter Psychopharmaka vor einer stationären Aufnahme dokumentiert wurde, wurden in der Originalarbeit gesondert ausgewertet.
Psychiatrische Diagnosen wurden gemäß der International Classification of Diseases, 10th Revision (ICD-10) vergeben. Die Übermittlung und Auswertung der erhobenen Daten erfolgten gemäß aktuellen Datenschutzbestimmungen anonymisiert.
Ergebnisse
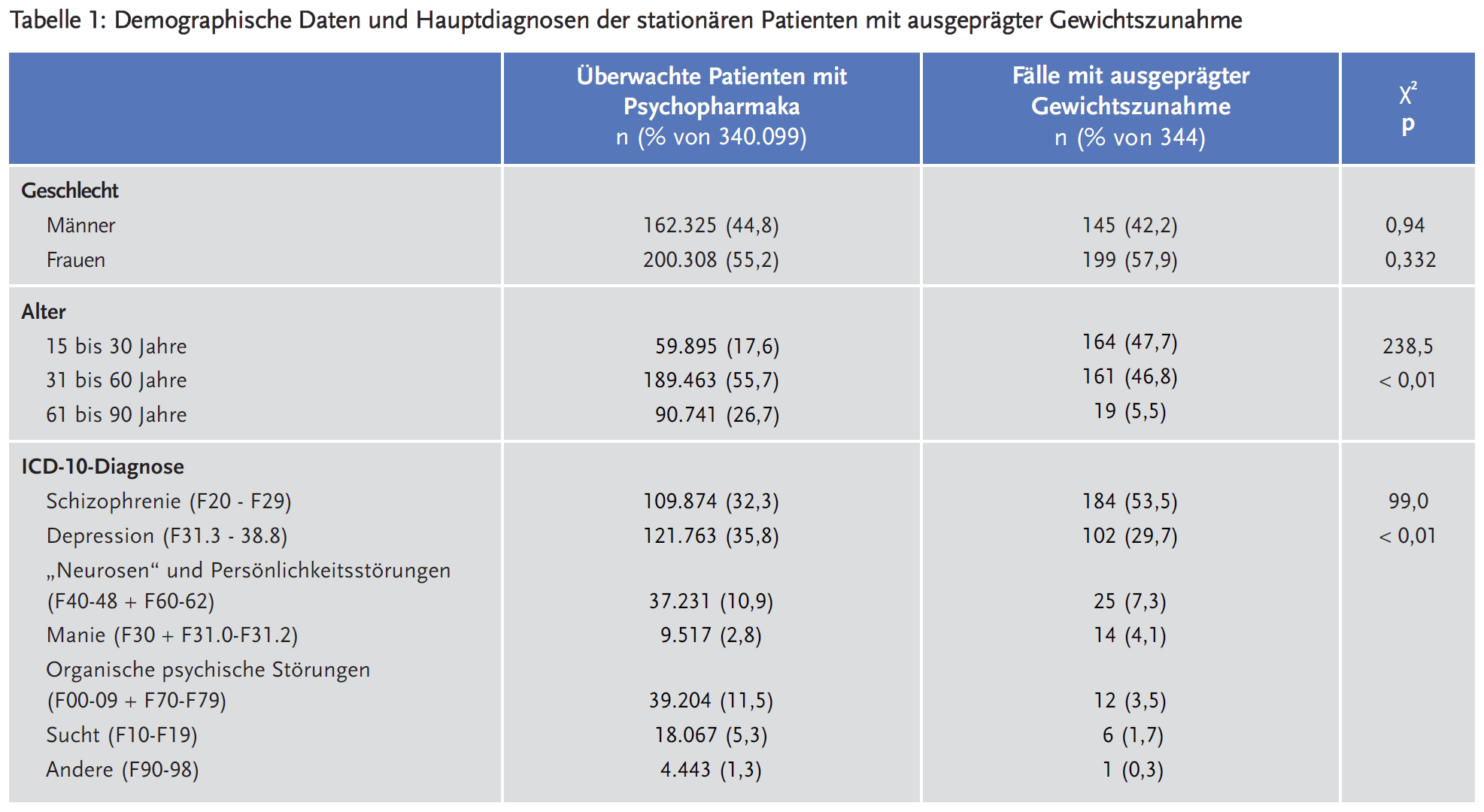
Tabelle 1 zeigt die demographischen Daten und die psychiatrischen Hauptdiagnosen der Studienpopulation aus 344 stationären Patienten. Männliche und weibliche Patienten mit AGZ waren gleichermaßen betroffen. Das durchschnittliche Alter der Patientinnen war höher (39,1 ± 13,6 Jahre vs. 31,0 ± 11,3 Jahre; p < 0,01). Signifikante Unterschiede zeigten sich in der Altersverteilung. 47,7 % der Patienten mit AGZ waren 15–30 Jahre alt, während der Anteil dieser Altersgruppe an allen überwachten Patienten 17,6 % ausmachte. Die häufigsten Diagnosen waren Erkrankungen des schizophrenen Spektrums F20–29 und depressive Störungen F31.3–F38.8. Die erstgenannten Diagnosen zeigten einen signifikant höheren Anteil an den AGZ: 53,5 % gegenüber 32,3 % in allen überwachten Patienten.
Zur Aufnahme waren 63 % der Patienten mit AGZ im Bereich eines normwertigen BMI (18,5 – 24,9 kg/m2), 26 % waren übergewichtig (25,0 – 30,0 kg/m2), 8 % waren adipös (BMI > 30,0 kg/m2) und 3 % waren untergewichtig (BMI < 18,5 kg/m2). Zur Entlassung waren noch 21 % im Normalbereich, 47 % übergewichtig und 32 % adipös. Fälle von Untergewicht gab es nicht mehr.
Durchschnittlich erhöhte sich der BMI während des stationären Aufenthalts um 4,4 ± 1,9 kg/m2, ein Geschlechtsunterschied zeigte sich nicht (Tabelle 2). Im durchschnittlichen Beobachtungszeitraum von 12 ± 15 Wochen (1 bis 72 Wochen) zeigte sich somit eine Zunahme des BMI von 0,6 ± 0,4 kg/m2 je Woche und eine Gewichtszunahme von 1,7 ± 1,1 kg je Woche. Insgesamt nahmen die Patienten über den stationären Aufenthalt 12,7 ± 5,5 kg zu.
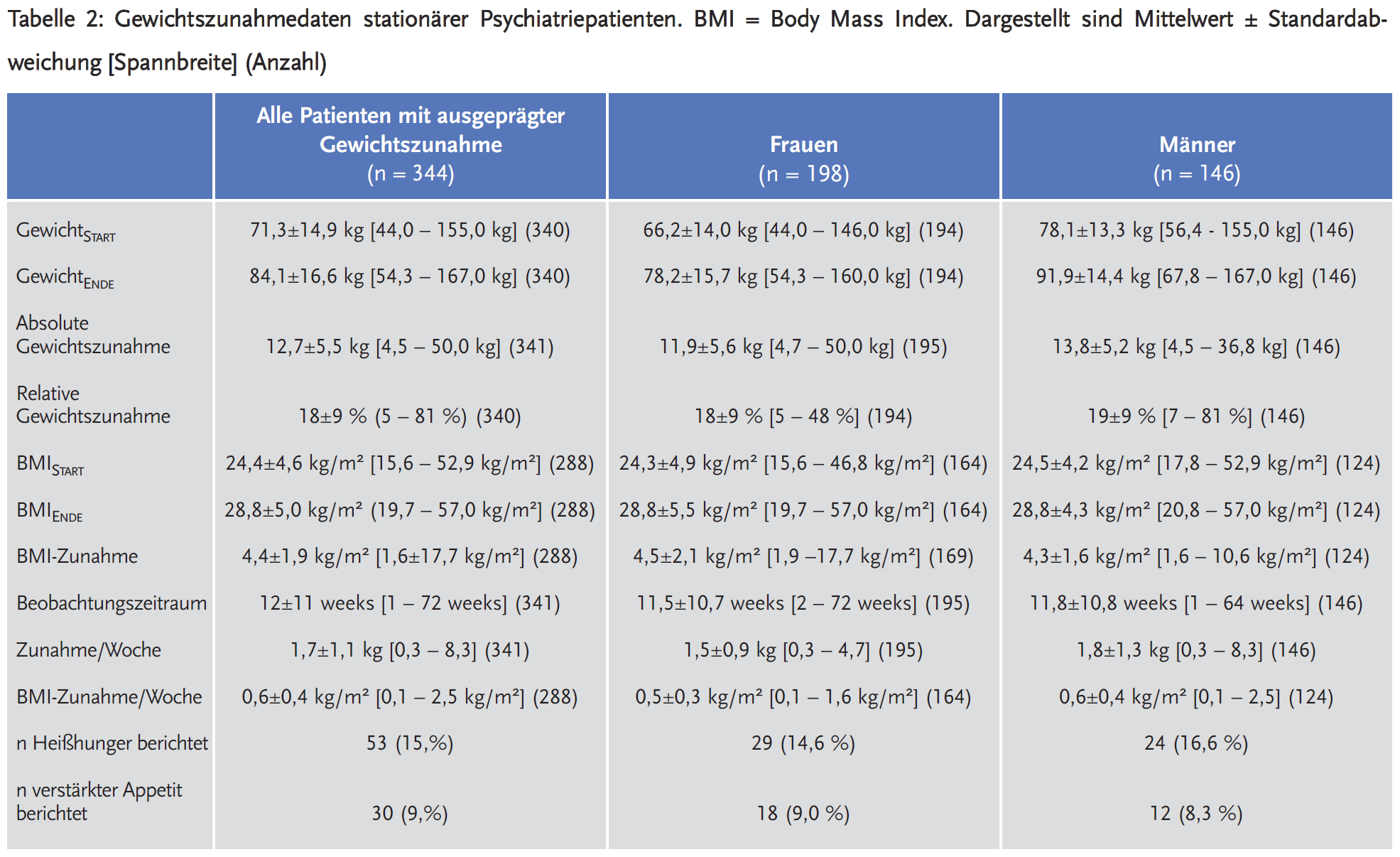
In einigen Fällen zeigten sich besonders schwere Verläufe. Eine depressive Patientin nahm innerhalb von sechs Monaten 50 kg zu, nachdem Olanzapin 5 mg/d zusätzlich zu Imipramin 75 mg/d verordnet wurde. Eine weitere depressive Patientin nahm unter Mirtazapin 30 mg/d und Quetiapin 50–100 mg/d in 11 Monaten 22 kg bis zu einem BMI von 32,2 kg/m2 zu. Insgesamt nahmen 10 % der Fälle (n = 35) von AGZ mehr als 20 kg zu.
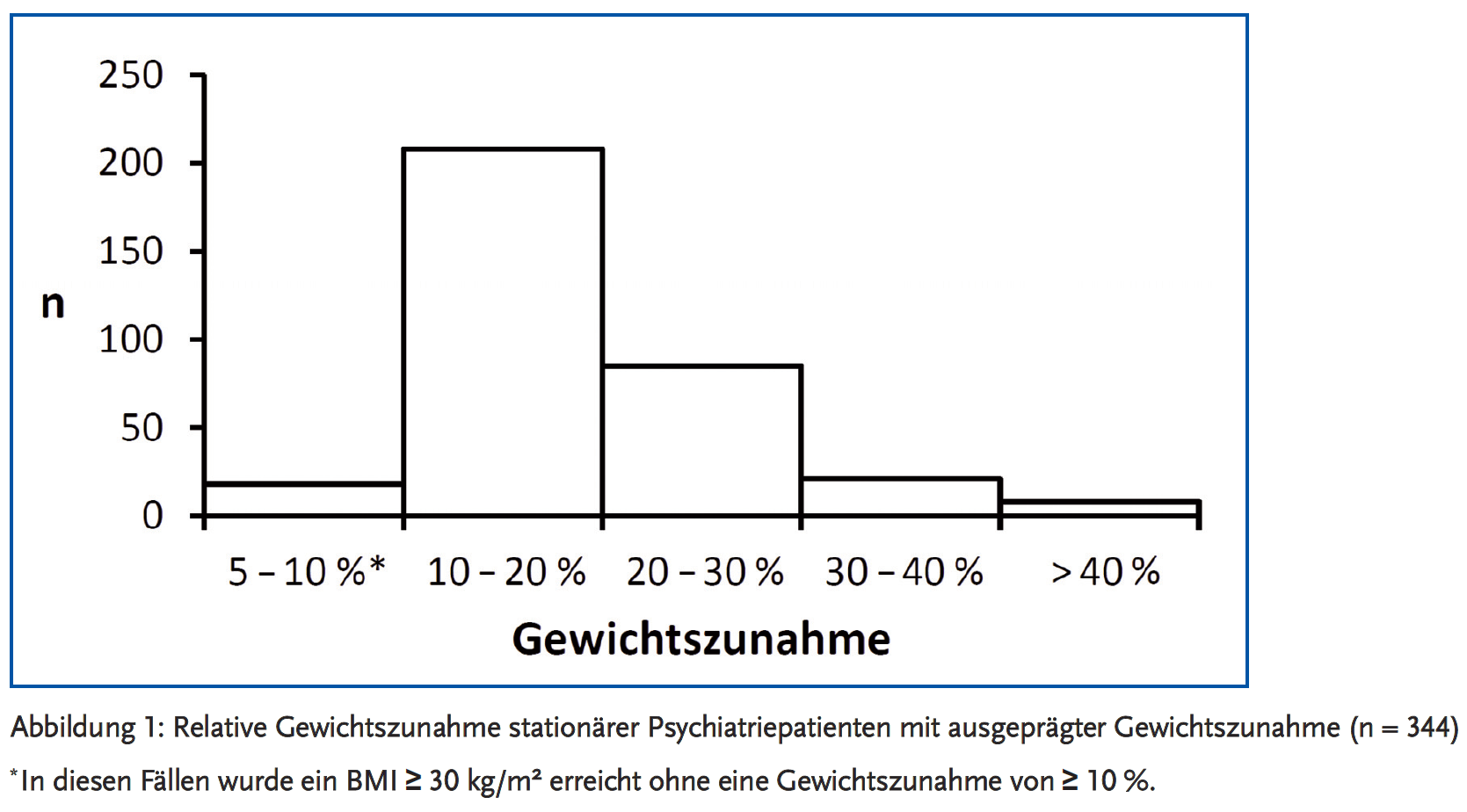
Das Histogramm in Abbildung 1 zeigt die Verteilung der relativen Gewichtszunahme. 66 % der Patienten nahmen zwischen 10 und 20 % ihres Ausgangsgewichts zu, 33 % nahmen mehr als 20 % zu.
Patienten mit einem Start-BMI von < 25 kg/m2 hatten eine größere relative Gewichtszunahme (21 ± 10 %; n = 189) als Patienten mit einem Start-BMI von 25–30 kg/m2 (15 ± 5 %; n = 75) oder > 30 kg/m2 (14 ± 5 %; n = 24). Heißhungerattacken und vermehrter Appetit wurden in 15 bzw. 9 % der Fälle berichtet.
Überwiegend wurde nur ein Medikament angeschuldigt, eine AGZ verursacht zu haben (65,4 %). Zwei oder mehr Medikamente wurden in 28,2 % bzw. 6,4 % der Fälle angeschuldigt. Am häufigsten wurden Antipsychotika angeschuldigt (89,2 %), gefolgt von Antidepressiva (21,2 %), Antikonvulsiva (12,5 %) und Lithium (4,1 %) (Tabelle 3).
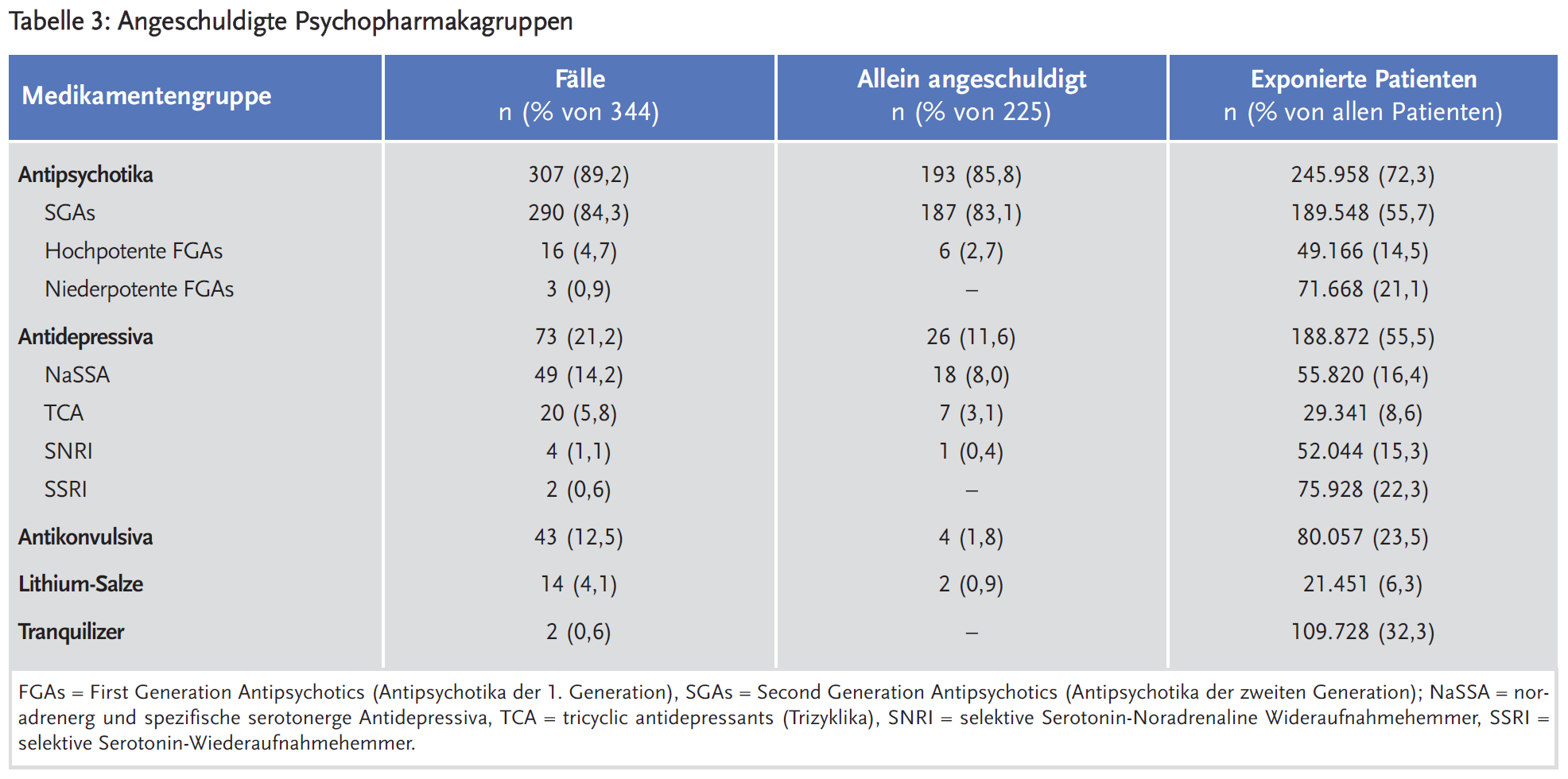
Innerhalb der Antipsychotika wurden vor allem Antipsychotika der 2. Generation angeschuldigt (94 %). Vor allem Olanzapin zeigte sich mit 54,7 % der Fälle AGZ signifikant überrepräsentiert gegenüber der Verschreibungshäufigkeit von 13,5 % bei allen überwachten Patienten. Tabelle 4 listet alle angeschuldigten Medikamente mit einer Fallzahl > 2 Fälle und einer Verschreibungshäufigkeit von > 3000 überwachten Patienten auf.
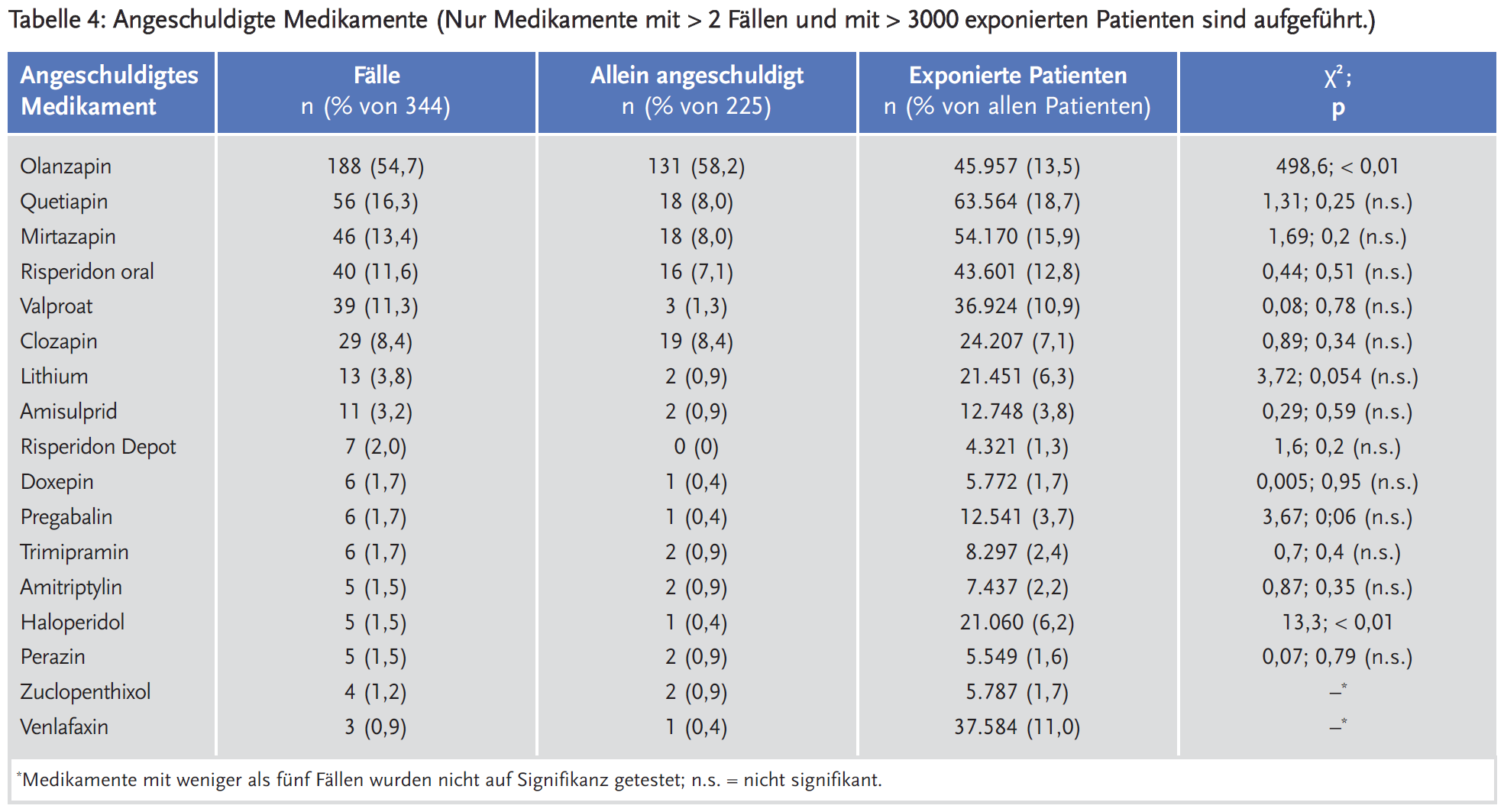
In 28 % der Fälle wurde ein möglicher Risikofaktor dokumentiert. So wurden unter anderem in 13 % der Fälle eine vorbestehende Adipositas genannt, in 9 % der Fälle Verhaltensauffälligkeiten wie Inaktivität oder unvorteilhaftes Ernährungsverhalten und in 4,1 % eine generelle Empfindlichkeit bezüglich UAWs beschrieben.
Als Reaktion auf die AGZ wurde in 49 % der Fälle die Dosis des angeschuldigten Medikaments reduziert, in 14 % beendet und in 13 % durch ein anderes Medikament ersetzt. In 50 % der Fälle erhielten die Patienten konservative Maßnahmen wie Ernährungsberatung und Anleitung zu körperlicher Bewegung. Medizinische Gegenmaßnahmen wie appetitreduzierende Medikamente oder eine Diabetesbehandlung bekamen 5,5 % der Patienten verordnet. Eine Fortführung der Behandlung ohne Änderung war in 16,8 % der Fälle dokumentiert. Darunter fanden sich auch Fälle, in denen bewusst ein erhöhtes Körpergewicht aufgrund der Wirksamkeit der Medikation in Kauf genommen wurde.
Zur Entlassung hatten noch 72,6 % der Patienten ihr erhöhtes Gewicht, 21,5 % konnten noch während des stationären Aufenthalts Gewicht verlieren und nur 1,2 % konnten wieder ihr Ausgangsgewicht erreichen. In einem Fall verstarb ein junger schizophrener Patient nach einer Gewichtszunahme von 37 kg auf 135 kg unter Risperidon innerhalb von neun Monaten an Herzversagen.
Die Medianwerte der Dosierungen waren fast durchgängig im empfohlenen Bereich. Im Vergleich zu den überwachten Patienten zeigte sich nur für Venlafaxin (225 mg zu 150 mg) und für Quetiapin (400 mg zu 200 mg) ein erhöhter Medianwert.
Ambulante Patienten
Die in der Originalarbeit detailliert ausgewerteten 142 retrospektive Fälle wurden erfasst, wenn eine AGZ vor einer stationären Aufnahme aufgrund eines bei einem früheren Aufenthalt oder im ambulanten Setting verordneten Psychopharmakons dokumentiert werden konnte. Aufgrund des längeren durchschnittlichen Beobachtungszeitraums wurden mehr noch als bei stationären Patienten extreme Gewichtszunahmen dokumentiert. Ein Patient mit einem schizophrenen Residuum nahm in sieben Jahren 107 kg (von 78 kg bis 185 kg) unter Clozapin zu. Nach Beendigung des Clozapins nahm der Patient zunächst 46 kg ab, um daraufhin unter Olanzapin erneut 30 kg innerhalb von neun Monaten zuzunehmen. Eine Patientin mit schizoaffektiver Störung nahm unter Quetiapin 400 mg/d innerhalb von zwei Jahren 59 kg (von 75 kg bis 134 kg) zu. Beide Fälle waren junge Erwachsene im Alter zwischen 20 und 30 Jahren.
Diskussion
Die Studie analysierte Fälle mit AGZ von > 10 % des Körpergewichts während stationären Aufenthalten und von Fällen, deren AGZ vor einer stationären Aufnahme erfolgte. Die absolute Fallzahl ist verhältnismäßig niedrig, die Inzidenz lag bei ca. 1 ‰ der überwachten Patienten unter Psychopharmakotherapie. Die Gründe hierfür sind vielfältig. Underreporting ist ein grundsätzliches Problem in der Auswertung von AMSP-Daten, allerdings erscheint es bei der Gewichtszunahme besonders relevant zu sein. In vielen Studien zum Thema lag der Grenzwert für eine klinisch relevante Gewichtszunahme überwiegend bei > 7 % Gewichtszunahme, so auch bei Bak et al., die Zahlen für Antipsychotika der 2. Generation von 10 % bis 50 % ermittelten (4). Somit werden bei einem höheren Grenzwert eine Anzahl von Fällen nicht erfasst oder es werden schon vorher Maßnahmen zur Verhütung einer weiteren Gewichtszunahme ergriffen. Die hier untersuchte Studienpopulation ist vielfältiger in ihrer Zusammensetzung als in randomisierten, kontrollierten Studien, die Medikation wird laufend verändert. Die Patienten durchlaufen mehrere Behandlerteams und Stationen, eine Gewichtszunahme kann bei verzögertem Verlauf übersehen werden oder es gehen Informationen im Sinne einer Schnittstellenproblematik verloren. Eine Gewichtszunahme ist positiv korreliert mit einem verbesserten klinischen Eindruck schizophrener Patienten (14). Möglicherweise scheint in der Behandlung akuter stationärer Patienten eine Gewichtszunahme zunächst weniger relevant oder als erst zukünftiges Problem gesehen zu werden.
Patienten mit Erkrankungen aus dem schizophrenen Spektrum sind in unseren Daten überrepräsentiert. Dies liegt zum einen an der spezifischen Medikation, zum anderen an einem davon unabhängig erhöhten Risiko für Übergewicht und Diabetes dieser Erkrankungen (1).
Die Geschlechtsverteilung ist in unseren Daten ausgeglichen, in der Literatur findet sich hingegen überwiegend eine erhöhte Prävalenz für das weibliche Geschlecht. Ein Grund hierfür könnte eine erhöhte Aufmerksamkeit für das Körpergewicht bei Frauen sein.
Antipsychotika der 2. Generation haben ein bekanntermaßen ausgeprägtes Risiko zur Gewichtszunahme. Diese Arbeit bestätigt klar dieses Risiko mit den mit Abstand häufigsten Anschuldigungen. Aus dieser Gruppe fällt die überproportional häufige Nennung von Olanzapin auf. Interessanterweise findet sich in der Literatur in kontrollierten Studien für Clozapin oft eine vergleichbar hohe Rate (4). Clozapin wird eher als letzte pharmakologische Option bei therapieresistenten Patienten angewandt. Möglicherweise haben anfällige Patienten im Vorfeld bei Medikamenten mit ähnlich breitem Rezeptorbindungsprofil wie Olanzapin und Quetiapin schon eine Gewichtszunahme erfahren. In der Literatur wird vor allem zu Beginn der Medikation eine schnelle Gewichtszunahme beschrieben (15). Darüber hinaus könnte bei der Anwendung von Clozapin aufgrund des Fehlens weiterer pharmakologischer Alternativen eine Gewichtszunahme eher in Kauf genommen werden und seltener dokumentiert werden.
Antipsychotika der 1. Generation sind deutlich seltener angeschuldigt. In der Literatur finden sich jedoch Hinweise auf ein nicht zu unterschätzendes Risiko für Gewichtszunahmen für diese Medikamentengruppe. Zum Beispiel fanden Kahn et al. in der EUFEST-Studie für Patienten unter Haloperidol nach einem Jahr 53 % Patienten mit einer Gewichtszunahme > 7 % (16). Eine Erklärung könnte eine insgesamt verkürzte Verschreibungsdauer vergleichbarer Medikamente und ein oftmals empfohlener Wechsel auf Antipsychotika der 2. Generation sein.
Antidepressiva sind deutlich seltener angeschuldigt, Mirtazapin und Trizyklika bestätigen ein vorbeschriebenes erhöhtes Risiko für Gewichtszunahmen (7). SSRI und SNRI haben hier ein günstiges Risikoprofil, wobei für SSRI Gewichtszunahmen in der Langzeitbehandlung beschrieben sind (5).
Antikonvulsiva und Lithium sind oftmals in Kombinationen angeschuldigt worden, nur in wenigen Fällen allein mit 1,8 % und 0,9 % der Fälle. Dies entspricht unter anderem der Verschreibungspraxis dieser Psychopharmaka bei stationären psychiatrischen Patienten.
Als Risikofaktor wurde in einigen Fällen ein vorbestehendes Übergewicht genannt. Sowohl in der Literatur als auch in unseren Daten finden wir keinen eindeutigen Zusammenhang zwischen einem erhöhten BMI und einem erhöhten Risiko eine AGZ. 63 % der stationären Patienten hatten zu Beginn einen normalen BMI. Von Gewichtszunahme waren vor allem junge und Antipsychotika-naive Patienten betroffen (4).
Die Verschreibungsraten der Antipsychotika der 2. Generation nehmen seit vielen Jahren zu, sie bieten gegenüber den Antipsychotika der 1. Generation Vorteile vor allem hinsichtlich extrapyramidalmotorischer UAWs. Dieses prinzipiell begrüßenswerte Vorgehen bringt neue Probleme mit sich. Einmal hinzugewonnenes Körpergewicht ist schwer zu verlieren, nur 27 % der Patienten konnten Gewicht während des stationären Aufenthalts abnehmen. Die Wirksamkeit der verschiedenen Gegenmaßnahmen scheint begrenzt und der Wechsel auf ein gewichtsneutrales Medikament führt nicht zwangsläufig zu einer Abnahme (4). Möglicherweise hat die additive Gabe von Metformin oder Aripiprazol zu Clozapin positive Effekte (17). Das erhöhte Körpergewicht hat langfristige Konsequenzen wie Diabetes und Erkrankungen des Herz-Kreislauf-Systems, die zu einer Lebenszeitverkürzung führen können. Die Therapieadhärenz ist bei Gewichtszunahme ebenfalls deutlich eingeschränkt.
Fazit für die Praxis
Eine ausgeprägte Gewichtszunahme unter Psychopharmaka verschlechtert die Lebensqualität der betroffenen Patienten, verkürzt die Lebenszeit und vermindert die Therapieadhärenz. Daher muss eine konsequente Gewichtsüberwachung von Beginn an erfolgen. Bei einer Gewichtszunahme von > 10 % muss die auslösende Substanz abgesetzt werden, es sei denn, es besteht eine zwingende medizinische Notwendigkeit für die Weiterführung. Bei absehbar längerer Einnahmedauer sollten von vornherein gewichtsneutrale Psychopharmaka eingesetzt werden. Begleitend sollte eine Beratung zu einem gesunden Lebensstil erfolgen, diese ist jedoch aufgrund der zugrunde liegenden veränderten biologischen Mechanismen oftmals nicht ausreichend und wird den Patienten nicht gerecht.
Interessenkonflikte
Die Autoren erklären, keine Interessenkonflikte zu haben.
Literatur
- Reynolds GP, McGowan OO: Mechanisms underlying metabolic disturbances associated with psychosis and antipsychotic drug treatment. J Psychopharmacol 2017; 31: 1430-1436.
- Schneider M, Pauwels P, Toto S et al.: Severe weight gain as an adverse drug reaction of psychotropics: data from the AMSP project between 2001 and 2016. Eur Neuropsychopharmacol 2020; 36: 60-71.
- Allison DB, Mentore JL, Heo M: et al.: Antipsychotic-induced weight gain: a comprehensive research synthesis. Am J Psychiatry 1999; 156: 1686-1696.
- Bak M, Fransen A, Janssen J et al.: Almost all antipsychotics result in weight gain: a meta-analysis. PLoS ONE 2014; 9: e94112.
- Carvalho AF, Sharma MS, Brunoni AR et al.: The safety, tolerability and risks associated with the use of newer generation antidepressant drugs: a critical review of the literature. Psychother Psychosom 2016; 85: 270-288.
- Lee SH, Paz-Filho G, Mastronardi C. et al.: Is increased antidepressant exposure a contributory factor to the obesity pandemic? Trans Psychiatry 2016; 15: e759.
- Domecq JP, Prutsky G, Leppin A, et al.: Clinical review: drugs commonly associated with weight change: a systematic review and meta-analysis. J Clin Endocrinol Metab 2015; 100: 363-370.
- Sacher J, Mossaheb N, Spindelegger C et al.: Effects of olanzapine and ziprasi- done on glucose tolerance in healthy volunteers. Neuropsychopharmacology 2008; 33: 1633-1641.
- Dabbert D, Heinze M: Reversibles metabolisches Syndrom unter Olanzapin. Psychopharmakotherapie 2009; 16: 32-33.
- Roerig JL, Steffen KJ, Mitchell JE: Atypical antipsychotic-induced weight gain: insights into mechanisms of action. CNS Drugs 2011; 25: 1035-1059.
- Manu P, Dima L, Shulman M et al.: Weight gain and obesity in schizophrenia: epidemiology, pathobiology, and management. Acta Psychiatry Scand 2015; 132: 97-108.
- Fink A, Cieslak S, Rosenbach F: Nichtpharmakologische interventionen zur Prävention von Gewichtszunahme bei schizophrenen Patienten unter antipsychotischer Medikation. Psychiatr Prax 2015; 42: 359-369.
- Greiner T, Haack B, Toto S et al.: Pharmacotherapy of psychiatric inpatients with adjustment disorder from 2000 to 2016. Eur Arch Psychiatry Clin Neurosci 2020; 270: 107-117.
- Raben AT, Marshe VS, Chintoh A et al.: The complex relationship between antipsychotic-induced weight gain and therapeutic benefits: a systematic review and implications for treatment. Front Neurosci 2018; 22: 741.
- Dayabandara M, Hanwella R, Ratnatunga S et al.: Antipsychotic-associated weight gain: management strategies and impact on treatment adherence. Neuropsychiatr Dis Treat 2017; 13: 2231-2241.
- Kahn RS, Fleischhacker WW, Boter H et al.: Effectiveness of antipsychotic drugs in first-episode schizophrenia and schizophreniform disorder: an open randomised clinical trial. Lancet 2008; 371: 1085-1097.
- De Silva VA, Suraweera C, Ratnatunga SS et al.: Metformin in prevention and treatment of antipsychotic induced weight gain: a systematic review and meta-analysis. BMC Psychiatry 2016; 316: 341.
vorab online
Dieser Artikel wurde am 17. Dezember 2021 vorab online veröffentlicht.
