Pharmakotherapie häufiger Kopfschmerzsyndrome
Zusammenfassung
Kopfschmerzen sind das häufigste neurologische Symptom und sollten nach den Kriterien der Internationalen Kopfschmerzgesellschaft (IHS) diagnostiziert werden. Die häufigsten Kopfschmerzdiagnosen sind Spannungskopfschmerzen und Migräne, die in der Regel episodisch, seltener chronisch auftreten. Zur Behandlung der akuten Migräneattacke ist die Wirksamkeit eines nichtsteroidalen Antirheumatikums oft unzureichend und dann die Gabe eines Triptans erforderlich. Zur medikamentösen Prophylaxe der Migräne stehen mehrere Präparate mit gleichwertiger Evidenz zur Verfügung. Chronische Spannungskopfschmerzen werden bevorzugt mit Amitriptylin behandelt, andere trizyklische Antidepressiva können aber auch eingesetzt werden. Ein Kopfschmerz durch Medikamentenübergebrauch kann sich aus einer Migräne oder einem Spannungskopfschmerz entwickeln und sollte mittels eines Entzuges der Analgetika behandelt werden.
Abstract
Headache is the most common neurologic symptom and can be diagnosed according to criteria of the International Headache Society (IHS). Tension-type headache and migraine are the most common headache disorders, presenting usually with episodic headache, more rarely with chronic headache. The acute management of migraine with non-steroidal anti-inflammatory drugs is often insufficient. In this case, treatment with a triptan is usually more effective. Several drugs have been proven to be effective for prophylactic treatment of migraine. Amitriptyline is the best-studied preventive medication for treatment of chronic tension-type headache, but other tricyclic antidepressants can be also used. Medication-overuse headache is a common sequel to migraine and tension-type headache and requires withdrawal from analgesics.
Kopfschmerzen sind das häufigste neurologische Symptom, mit dem Patienten medizinische Hilfe suchen. Die Internationale Klassifikation von Kopfschmerzerkrankungen (ICHD) teilt Kopfschmerzen in die großen Gruppen der primären und sekundären Kopfschmerzen ein und listet mehrere Dutzend verschiedener Kopfschmerzsyndrome auf (1). Mit Abstand am häufigsten sind zwei Diagnosen aus der Gruppe der primären Kopfschmerzen: Spannungskopfschmerz und Migräne. Auf der Grundlage dieser beiden Kopfschmerzsyndrome kann sich zusätzlich ein Kopfschmerz durch Medikamentenübergebrauch entwickeln.
Die primären Kopfschmerzsyndrome erfordern in der Regel keine apparative Zusatzdiagnostik. Eine zerebrale Bildgebung sollte bei atypischer Symptomatik und bei Auffälligkeiten in der neurologischen Untersuchung erfolgen.
Zur Behandlung und Prophylaxe von Kopfschmerzen können neben der Pharmakotherapie auch diverse nichtmedikamentöse Verfahren sinnvoll sein, zum Beispiel Entspannungstechniken, Ausdauertraining, Verhaltenstherapie, eine Umstellung der Ernährung und regelmäßige und ausreichende Schlafphasen.
Migräne
Migräne ist mit einer Prävalenz von etwa 15 % nach dem Spannungskopfschmerz die zweithäufigste Ursache für episodische Kopfschmerzen. Die Diagnose stützt sich auf die Anamnese häufig halbseitiger und pulsierender Kopfschmerzen, die bei körperlicher Belastung zunehmen und typischerweise mit Übelkeit, Licht- und Geräuschempfindlichkeit assoziiert sind. Die Dauer der Episoden beträgt meist 4 bis 72 Stunden (1). Bei etwa einem Drittel der Migränepatienten lässt sich eine Aura eruieren, die meist die Kopfschmerzphase einleitet. Die häufigste Aura ist das Flimmerskotom, das sich langsam über das Gesichtsfeld ausbreitet und 5 bis 60 Minuten dauert. Die chronische Migräne ist eine besonders schwere Variante mit Kopfschmerzen an mindestens 15 Tagen pro Monat über einen Zeitraum von mindestens drei Monaten. An mindestens acht Tagen muss der Kopfschmerz die Kriterien einer Migräne erfüllen oder auf eine Therapie mit Triptanen ansprechen (1). Die chronische Migräne entwickelt sich meist langsam aus einem episodischen Verlaufstyp, ein wichtiger Risikofaktor hierfür ist ein Schmerzmittelübergebrauch.
Medikamentöse Akuttherapie der Migräne
Analgetika und nichtsteroidale Antirheumatika
Prinzipiell gilt: Je früher ein Medikament in der Migräneattacke eingenommen wird, umso besser wirkt es. Leichte Attacken können mit Acetylsalicylsäure (1000 mg als Brausetablette), Paracetamol (1000 mg als Tablette oder Suppositorium) oder einem nichtsteroidalen Antirheumatikum (NSAR, z. B. Ibuprofen 400 bis 600 mg als Tablette oder Suppositorium) behandelt werden. Analgetika, die zusätzlich Koffein enthalten, sind wirksamer als Monopräparate, erhöhen aber vermutlich das Risiko eines sekundären Kopfschmerzes durch Medikamentenübergebrauch und sollten daher vermieden werden. Die Zugabe von Metoclopramid zu einem Analgetikum bzw. NSAR wirkt nicht nur gegen Übelkeit, sondern erhöht auch die analgetische Wirkung. Häufige Fehler sind eine unzureichende Dosierung sowie eine orale Applikation bei Übelkeit und Erbrechen. Bei Erbrechen sollten Analgetika als Suppositorien eingenommen werden.
Ergotamine
Vor der Einführung der Triptane waren Ergotamin und Dihydroergotamin Mittel der Wahl zur Behandlung starker Migränekopfschmerzen. Sie sind jedoch den Triptanen hinsichtlich der Wirksamkeit und Nebenwirkungen unterlegen und werden daher inzwischen kaum mehr eingesetzt (2;3). Inzwischen ist Dihydroergotamin, das im Vergleich zu Ergotamin weniger Übelkeit und Vasokonstriktion verursacht, in Deutschland nicht mehr auf dem Markt.
Triptane
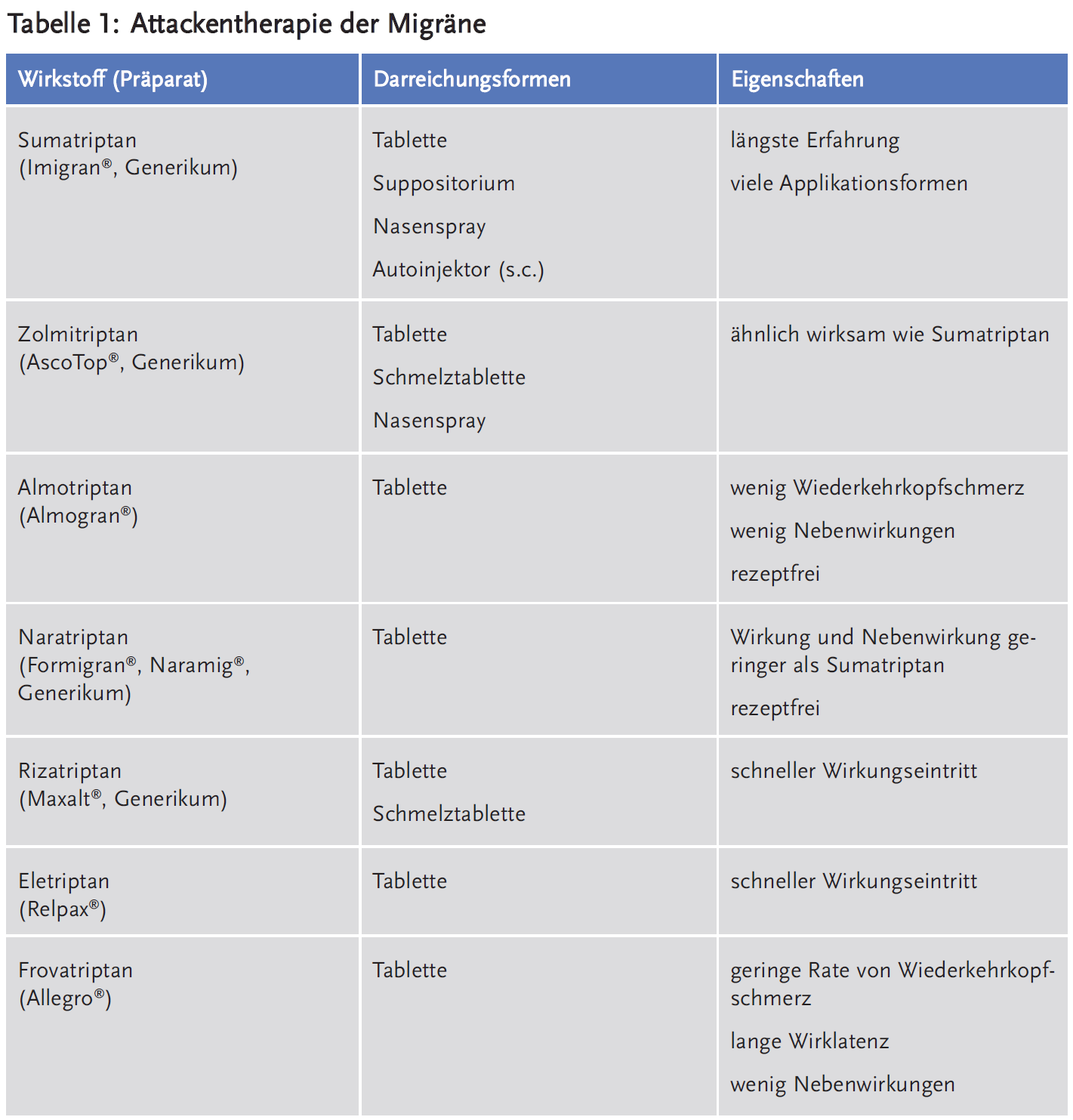
Bei schweren Migräneattacken ist meist eine Behandlung mit einem Triptan sinnvoll. Triptane sind selektive 5-HT1B/1D-Agonisten, die unspezifischen Analgetika und Ergotaminpräparaten hinsichtlich der Wirksamkeit bei Migräne überlegen sind (2). Triptane können auch bei Clusterkopfschmerz eingesetzt werden, bei Spannungskopfschmerzen sind sie dagegen in der Regel wirkungslos. Aktuell sind sieben Triptane verfügbar, die sich hinsichtlich ihrer Wirklatenz, Wirkstärke und Wirkdauer unterscheiden. Die stärker wirksamen Triptane sind in der Regel auch mit stärkeren Nebenwirkungen behaftet. Häufige Nebenwirkungen der Triptane sind Übelkeit, Schwindel, Parästhesien und Müdigkeit. Im Vergleich zu Sumatriptan, dem ersten verfügbaren Triptan, sind bei oraler Applikation Eletriptan und Rizatriptan etwas wirksamer und Naratriptan und Frovatriptan weniger wirksam (4). Naratriptan und Frovatriptan haben das günstigste Nebenwirkungsprofil, aber auch die längste Latenz bis zum Eintritt der Wirkung. Frovatriptan hat die längste Halbwertzeit und kann daher sinnvoll sein, falls häufig Wiederkehrkopfschmerzen auftreten. Zwei Stunden nach oraler Einnahme eines Triptans sind Migränekopfschmerzen in etwa 70 % deutlich regredient und in etwa 30 % vollständig remittiert. Etwa 30 % der Patienten erleben ein Wiederauftreten der Kopfschmerzen innerhalb von 24 Stunden nach initialer Remission. Falls sich ein Präparat nach mehrfacher Einnahme als nicht wirksam erweist, ist ein Wechsel auf ein anderes Triptan durchaus sinnvoll. Wenn die Wirkung verschiedener Triptane bei oraler Applikation unzureichend ist, kann eine parenterale Anwendung erfolgen. Der schnellste Wirkeintritt und die höchste Wirksamkeit ist für die subkutane Gabe von Sumatriptan belegt, die Wirkung setzt hier nach etwa zehn Minuten ein. Nachteile dieser Applikationsform sind allerdings die höhere Rate an Nebenwirkungen und die deutlich höheren Kosten. Alternativ ist die Kombination eines oralen Triptans mit ASS oder einem NSAR wirksamer als die jeweilige Monosubstanz (2). Bei Migräne mit frühem Auftreten von Übelkeit und Erbrechen empfiehlt sich eine parenterale Applikation der Triptane als Nasenspray, Suppositorium oder subkutan. Je früher ein Triptan appliziert wird, umso besser wirkt es. Um aber einem sekundären Kopfschmerz durch Analgetikagebrauch vorzubeugen, sollten Triptane erst eingenommen werden, wenn der Patient den Kopfschmerz sicher als Migräneattacke identifizieren kann. Bei Migräne mit Aura wird die Applikation eines Triptans erst nach der Auraphase empfohlen. Bei Triptanen gibt es einen fast linearen Zusammenhang zwischen der Einnahmehäufigkeit und dem Risiko der Entwicklung eines chronischen Kopfschmerzes (5). Bei einer hohen Frequenz von Migräneattacken ist daher eine prophylaktische Therapie sinnvoll (siehe unten).
Triptane können über eine Aktivierung serotonerger 5-HT1B-Rezeptoren zu einer Konstriktion zerebraler und koronarer Gefäße führen. Die Kontraindikationen betreffen daher gemäß der Fachinformation überwiegend vaskuläre Erkrankungen wie die koronare Herzkrankheit, Schlaganfälle in der Vorgeschichte und eine unkontrollierte arterielle Hypertonie. Beobachtungsstudien suggerieren, dass das kardiovaskuläre Risiko der Triptane aber allenfalls gering ist (6).
Medikamentöse Prophylaxe der Migräne
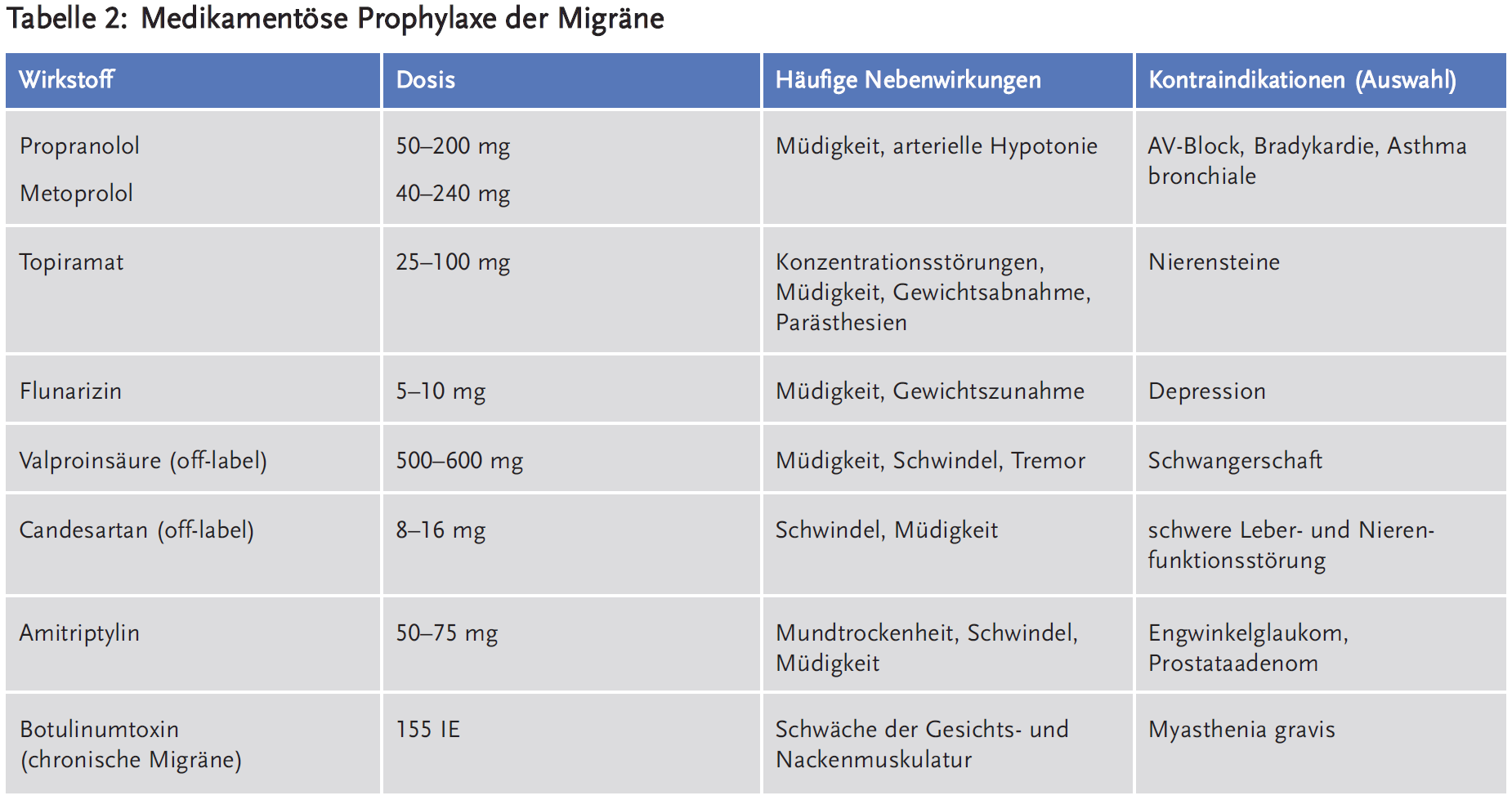
Ziel einer medikamentösen Prophylaxe der Migräne ist eine Reduktion der Häufigkeit und Schwere der Attacken um mindestens 50 %. Eine vollständige Unterdrückung von Migräne ist dagegen unrealistisch. Die Indikation für eine medikamentöse Prophylaxe ist individuell zu stellen, dabei sollten realistische Therapieziele und potenzielle Nebenwirkungen der Medikation gegeneinander abgewogen werden. Anhaltspunkte, die für eine Prophylaxe sprechen, sind ein hoher Leidensdruck, mindestens drei Attacken mit deutlicher Beeinträchtigung der Lebensqualität pro Monat und eine Einnahme von Analgetika an zehn oder mehr Tagen pro Monat. Die Wirkung einer Prophylaxe sollte nach drei Monaten anhand eines Kopfschmerzkalenders beurteilt werden, der idealerweise bereits vor Beginn der medikamentösen Prophylaxe begonnen wurde. Wenn sich eine Substanz bei einem individuellen Patienten als unwirksam herausgestellt hat, ist ein Wechsel auf ein anderes Präparat sinnvoll. Für eine Kombinationstherapie von Migräneprophylaktika gibt es keine Evidenz.
Alle Migräneprophylaktika wurden initial für andere Indikationen entwickelt und nicht alle wirksamen Substanzen sind für die Migräneprophylaxe zugelassen. Es empfiehlt sich, zunächst eine der für diese Indikation zugelassenen Substanzen zu verwenden: Metoprolol, Propranolol, Flunarizin oder Topiramat. Auch die Wirksamkeit von Amitriptylin und Valproinsäure ist in mehreren kontrollierten Studien nachgewiesen (7). Valproinsäure ist off-label verordnungsfähig, wenn eine Behandlung mit anderen zugelassenen Arzneimitteln nicht wirksam war oder kontraindiziert ist, sollte bei Frauen im gebärfähigen Alter aber wegen Teratogenität sehr zurückhaltend eingesetzt werden. Der Einsatz von Amitriptylin ist insbesondere sinnvoll, wenn zusätzlich ein Spannungskopfschmerz oder eine Depression vorliegen. Kürzlich hat sich zusätzlich Candesartan (Achtung: Off-Label-Use) in zwei kontrollierten Studien in der Migräneprophylaxe als wirksam erwiesen (8). Keines dieser Medikamente hat einen nachgewiesenen Vorteil hinsichtlich seiner Wirksamkeit (7;8). Die Selektion des Präparats richtet sich vielmehr nach den potenziellen Nebenwirkungen: Die Wahl sollte auf ein Präparat fallen, dessen typisches Nebenwirkungsprofil für den individuellen Patienten akzeptabel ist oder sogar therapeutisch genutzt werden kann. Eine häufige Nebenwirkung aller zugelassenen Substanzen außer Topiramat ist die Gewichtszunahme. Migräneprophylaktika sind häufig bereits in niedrigerer Dosierung wirksam, als in der ursprünglichen Indikation. Bei einem Behandlungserfolg kann die medikamentöse Migräneprophylaxe häufig nach etwa einem Jahr wieder abgesetzt werden, ohne dass die Kopfschmerzen wieder zunehmen.
Eine Sonderstellung nimmt die medikamentöse Prophylaxe der chronischen Migräne ein, für die lediglich Topiramat und Botulinumtoxin zugelassen sind. Für andere, bei der episodischen Migräne nachweisbar wirksame Migräneprophylaktika ist die Studienlage hinsichtlich der chronischen Migräne unzureichend. Der Nachweis der Wirksamkeit von Botulinumtoxin bei der chronischen Migräne beruht überwiegend auf zwei placebokontrollierten Studien, die methodisch kritisiert wurden (9). Der genaue Wirkmechanismus von Botulinumtoxin, das meist an mehr als 30 Stellen an Kopf und Nacken injiziert wird, ist unklar.
Spannungskopfschmerz
Der Spannungskopfschmerz ist der häufigste Kopfschmerztyp und wird typischerweise als dumpf-drückend und bifrontal oder holozephal beschrieben. Im Vergleich zur Migräne ist die Intensität der Schmerzen geringer und Begleitsymptome wie Übelkeit, Licht- und Geräuschempfindlichkeit sind allenfalls sehr gering ausgeprägt. Tritt der Kopfschmerz an mindestens 15 Tagen pro Monat auf, spricht man von einem chronischen Spannungskopfschmerz. Die wichtigste Differenzialdiagnose ist dann der Kopfschmerz durch Medikamentenübergebrauch.
Medikamentöse Akuttherapie des chronischen Spannungskopfschmerzes
Die Akuttherapie des Spannungskopfschmerzes kann mit ASS, Paracetamol oder einem nichtsteroidalen Antirheumatikum erfolgen, sollte aber auf maximal drei Tage pro Woche begrenzt sein, um der Entwicklung eines Kopfschmerzes durch Medikamentenübergebrauch vorzubeugen.
Medikamentöse Prophylaxe des chronischen Spannungskopfschmerzes
Die medikamentöse Behandlung des chronischen Spannungskopfschmerzes erfolgt mit trizyklischen Antidepressiva. Die vergleichsweise beste Datenlage liegt für Amitriptylin vor, das langsam einschleichend in einer Dosierung bis zu 75 mg zur Nacht eingenommen wird (10). Alternativ können Nortriptylin, Doxepin (Achtung: jeweils Off-Label-Use), Imipramin oder Clomipramin zum Einsatz kommen. Dagegen haben sich selektive Serotonin-Wiederaufnahmehemmer nicht als wirksam erwiesen (11). Die Evaluation der Wirksamkeit kann nach zwei Monaten anhand eines Schmerztagebuches erfolgen. Im Falle einer positiven Wirkung kann die medikamentöse Prophylaxe häufig nach einigen Monaten ausgeschlichen werden, ohne dass die Kopfschmerzen wieder zunehmen.
Kopfschmerz durch Medikamentenübergebrauch
Ein Kopfschmerz bei Medikamentenübergebrauch muss immer dann vermutet werden, wenn über einen Zeitraum von mehreren Monaten durchschnittlich an mindestens jedem zweiten Tag Kopfschmerzen auftreten und an mindestens 10 Tagen (im Fall von Triptanen, Opioiden und Kombinationsanalgetika) bzw. 15 Tagen pro Monat (einfache Analgetika) Schmerzmittel eingenommen werden (1). Meist liegt eine Migräne als Kopfschmerzsyndrom zugrunde, seltener ein Spannungskopfschmerz. Typischerweise nimmt die Häufigkeit und Intensität der initial episodischen Kopfschmerzen unter dem Medikamentenübergebrauch zu, bis nahezu täglich Kopfschmerzen auftreten. Opiate bergen das höchste Risiko der Entwicklung eines Kopfschmerzes bei Medikamentenübergebrauch, gefolgt von Triptanen und Kombinationsanalgetika (5;12). Die Therapie der Wahl ist ein Absetzen der Analgetika, das abrupt erfolgen sollte, außer wenn Opioide eingenommen werden. Typische Symptome eines Analgetikaentzuges sind zunehmende Kopfschmerzen, Übelkeit, Nervosität und Schlafstörungen. Die Entzugsphase dauert meist wenige Tage und ist bei Triptanen am kürzesten und mildesten. Es empfiehlt sich, gleichzeitig mit dem Analgetikaentzug eine medikamentöse Prophylaxe des zugrundeliegenden primären Kopfschmerzsyndroms zu beginnen. Nach Absetzen der Analgetika bessert sich der chronische Kopfschmerz meist, wenn auch nicht regelhaft. Nach dem Entzug sollte der Patient seinen Analgetikakonsum in einem Kalender dokumentieren und darauf achten, dass die Anzahl der Einnahmetage bei Analgetika 15 Tage und bei Triptanen 10 Tage pro Monat nicht überschreitet.
Fazit für die Praxis
Die Voraussetzung für eine rationale medikamentöse Therapie der häufigen primären Kopfschmerzsyndrome ist die exakte Diagnose, die idealerweise anhand der Kriterien der Internationalen Klassifikation von Kopfschmerzerkrankungen gestellt wird. Bei schweren Migräneattacken ist für die Akuttherapie meist eine Behandlung mit einem Triptan sinnvoll, für die medikamentöse Prophylaxe Propranolol, Metoprolol, Flunarizin oder Topiramat. Kürzlich hat sich zusätzlich Candesartan in zwei kontrollierten Studien in der Migräneprophylaxe als wirksam erwiesen. Bei chronischem Spannungskopfschmerz hat Amitriptylin zur Nacht die beste Datenlage. Die Einnahme von Analgetika an 10 bis 15 Tagen pro Monat kann bei Patienten mit Migräne bzw. Spannungskopfschmerz zu einem chronischen Kopfschmerz durch Medikamentenübergebrauch führen.
Interessenkonflikte
Ein Interessenkonflikt wird vom Autor verneint.
Literatur
- Headache Classification Committee of the International Headache Society (IHS): The International Classification of Headache Disorders, 3rd edition (beta version). Cephalalgia 2013; 33: 629-808.
- Cameron C, Kelly S, Hsieh SC et al.: Triptans in the Acute Treatment of Migraine: A Systematic Review and Network Meta-Analysis. Headache 2015; 55 (Suppl 4): 221-235.
- Tfelt-Hansen P, Saxena PR, Dahlof C et al.: Ergotamine in the acute treatment of migraine: a review and European consensus. Brain 2000; 123: 9-18.
- Ferrari MD, Roon KI, Lipton RB, Goadsby PJ: Oral triptans (serotonin 5-HT(1B/1D) agonists) in acute migraine treatment: a meta-analysis of 53 trials. Lancet 2001; 358: 1668-1675.
- Lipton RB, Serrano D, Nicholson RA et al.: Impact of NSAID and Triptan use on developing chronic migraine: results from the American Migraine Prevalence and Prevention (AMPP) study. Headache 2013; 53: 1548-1563.
- Roberto G, Raschi E, Piccinni C et al.: Adverse cardiovascular events associated with triptans and ergotamines for treatment of migraine: systematic review of observational studies. Cephalalgia 2015; 35: 118-131.
- Linde M, Mulleners WM, Chronicle EP, McCrory DC: Valproate (valproic acid or sodium valproate or a combination of the two) for the prophylaxis of episodic migraine in adults. Cochrane Database Syst Rev 2013; 6: CD010611.
- Stovner LJ, Linde M, Gravdahl GB et al.: A comparative study of candesartan versus propranolol for migraine prophylaxis: A randomised, triple-blind, placebo-controlled, double cross-over study. Cephalalgia 2013; 34: 523-532.
- Gooriah R, Ahmed F: OnabotulinumtoxinA for chronic migraine: a critical appraisal. Ther Clin Risk Manag 2015; 11: 1003-1013.
- Holroyd KA, O'Donnell FJ, Stensland M et al.: Management of chronic tension-type headache with tricyclic antidepressant medication, stress management therapy, and their combination: a randomized controlled trial. JAMA 2001; 285: 2208-2215.
- Banzi R, Cusi C, Randazzo C et al.: Selective serotonin reuptake inhibitors (SSRIs) and serotonin-norepinephrine reuptake inhibitors (SNRIs) for the prevention of tension-type headache in adults. Cochrane Database Syst Rev 2015; 5: CD011681.
- Bigal ME, Serrano D, Buse D et al.: Acute migraine medications and evolution from episodic to chronic migraine: a longitudinal population-based study. Headache 2008; 48: 1157-1168.
