Arzneimittel in der Stillzeit
Übersetzt aus Australian Prescriber 2015; 38: 156-160
von PD Dr. M. Paulides, Berlin (AkdÄ)
Zusammenfassung
Die am häufigsten angewandten Arzneimittel sind für gestillte Säuglinge relativ sicher. Die über die Milch eingenommene Dosis ist generell gering und viel kleiner als die bekannten sicheren Dosen desselben Medikaments bei direkter Gabe an Neonaten und Säuglinge.
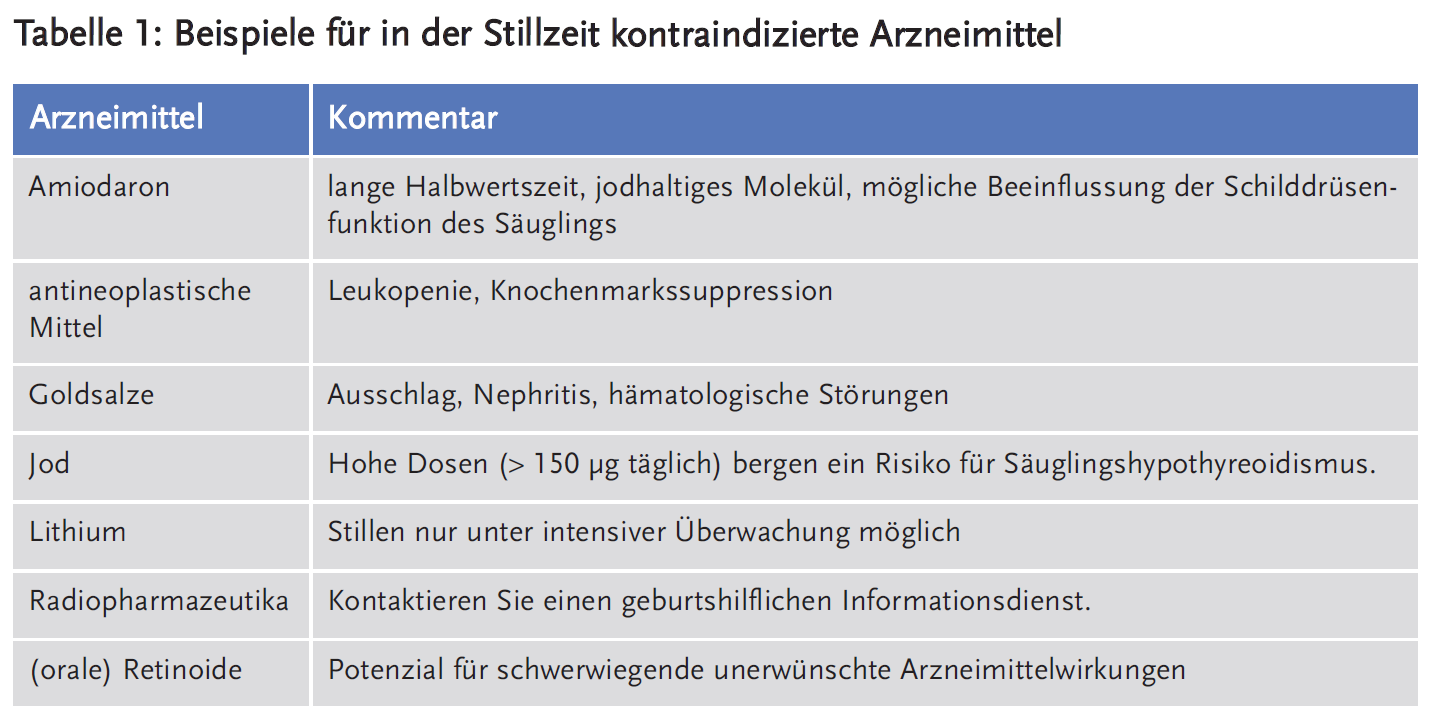
Während der Stillzeit kontraindizierte Arzneimittel sind unter anderem Antineoplastika, Lithium, orale Retinoide, Jod, Amiodaron und Goldsalze.
Ein Verständnis der dem Transfer in die Muttermilch zugrundeliegenden Prinzipien ist wichtig, genauso wie ein Bewusstsein für die potenziellen unerwünschten Arzneimittelwirkungen auf den Säugling.
Die Aufklärung der Mutter über die Möglichkeit entweder negativer Informationen über Produkte oder uninformierter Empfehlungen Dritter kann eventuell hervorgerufene Verwirrung oder Sorgen mindern.
Gute Informationsquellen über Arzneimittel in der Stillzeit sind verfügbar und schließen staatliche Arzneimittel-Informationsdienste ein.
Einleitung
Obwohl der Nationale Gesundheits- und Medizinforschungsrat [Australiens] ausschließliches Stillen für ungefähr sechs Monate empfiehlt und danach neben Beikost das Stillen für mindestens zwölf Monate, zeigen aktuelle Statistiken, dass Australien hinter diese Empfehlungen zurückfällt. Während 96 % der Frauen anfangen zu stillen, fallen die Raten ausschließlichen Stillens auf 39 % der Säuglinge nach drei Monaten und 15 % nach fünf Monaten (1). Angesichts dieser Statistik ist es wichtig, genaue Informationen über die Sicherheit von Arzneimitteln liefern zu können, damit das Stillen wann immer möglich gefördert werden kann.
Die meisten Arzneimittel sind beim Stillen unbedenklich (2-4). Außerdem nehmen die meisten Stillenden nur wenige Arzneimittel und dann auch nur gelegentlich. Obwohl alle Arzneimittel in gewissem Ausmaß in die Milch übertreten, ist der Medikamentengehalt weiterhin üblicherweise gering und es ist unwahrscheinlich, dass es zu unerwünschten Arzneimittelwirkungen (UAW) beim Baby kommt. Wenn man die Zahl an verfügbaren Arzneimitteln betrachtet, treten wenige bekannte UAW bei Säuglingen auf und es ist generell nicht nötig, das Stillen wegen der Medikation der Mutter zu unterbrechen. Dieses Konzept ist nicht neu. Es wurde bereits vor 100 Jahren vorgeschlagen, dass „...es möglich ist zu zeigen, dass Arzneimittel ... wenn sie einer Mutter verabreicht werden, selten die Milch beeinträchtigen und fast nie das Kind in einem besonderen Grad“ (5).
Obwohl die Anzahl der jetzt verfügbaren Arzneimittel viel größer ist, kann dieser Ansatz beibehalten werden. Falls fortwährende Medikation notwendig ist, gibt es nur wenige Arzneimittel, welche eine Unterbrechung des Stillens notwendig machen (siehe Tabelle 1). Jedoch ist wegen der Vulnerabilität von Säuglingen Wachsamkeit notwendig.
Was beeinflusst die Konzentration eines Wirkstoffes in der Milch?
Es ist wichtig zu wissen, wie Arzneimittel in die Muttermilch gelangen und welche Faktoren dies beeinflussen können.
Mütterliche Plasmakonzentration
Passive Diffusion ist der Hauptweg für Arzneimittel, in die Muttermilch zu gelangen. Es gibt gute Konkordanz zwischen dem Zeitverlauf des mütterlichen Arzneimittelplasmaspiegels und der Arzneimittelkonzentration in der Muttermilch. Die mütterliche Plasmakonzentration wird auch durch die Gewebeverteilung des Arzneimittels beeinflusst. Ein hohes Verteilungsvolumen (wie bei Sertralin) trägt zu einem niedrigeren mütterlichen Plasmaspiegel bei und somit zu einer niedrigeren Konzentration in der Muttermilch.
Mütterliche Plasmaproteinbindung
Der Übertritt in die Muttermilch wird auch durch den Grad der Plasmaproteinbindung beeinflusst. Freier, ungebundener Wirkstoff diffundiert ohne Weiteres, während hochgradig gebundene Arzneimittel wie Ibuprofen oder Warfarin (beide besitzen eine Plasmaproteinbindung von 99 %) nicht in signifikanten Mengen diffundieren können (6). Sertralin ist hochgradig proteingebunden (98 %), sodass es generell nur minimal an den gestillten Säugling übertragen wird (6). Im Vergleich hierzu hat Venlafaxin eine viel niedrigere Plasmaproteinbindung, weshalb der Wirkstoffgehalt in der Muttermilch höher ist (6).
Größe des Wirkstoffmoleküls
Die meisten Wirkstoffmoleküle inklusive Alkohol, Nikotin und Koffein sind klein genug, um in die Muttermilch zu gelangen. Ausnahmen sind Substanzen mit höherem Molekulargewicht wie Heparine oder Insulin.
Grad der Ionisierung
Wirkstoffe passieren Membranen in einer nicht-ionisierten Form. Muttermilch ist generell leicht saurer (pH 7,2) als das mütterliche Plasma (pH 7,4), sodass schwache organische Basen wie Oxycodon und Codein angezogen werden (7). Solche Stoffe werden ionisiert und in der Muttermilch „gefangen“. Umgekehrt tendieren schwache organische Säuren wie Penicillin eher dazu, ionisiert zu sein und im mütterlichen Plasma gehalten zu werden.
Lipidlöslichkeit
Zusätzlich zur passiven Diffusion in die flüssige Phase können lipidlösliche Stoffe wie Citalopram (8), die in den Fetttröpfchen der Muttermilch gelöst sind, durch Co-Sekretion transportiert werden (2).
In der Praxis ist dies eher unbedenklich. Es wäre keine Indikation für einen Therapiewechsel, falls Citalopram sich als wirksam erwiesen hat, aber der Säugling sollte auf Somnolenz hin beobachtet werden. Obwohl der Fettgehalt der Muttermilch je nach Säuglingsalter und Stillphase variiert, spielt dies eher keine Rolle bei der Wahl der medikamentösen Therapie.
Mütterliche Pharmakogenomik
Ein wachsendes Verständnis des Einflusses der Pharmakogenomik wird am Beispiel des Codeins besonders deutlich, welches durch das Cytochrom P450 (CYP) 2D6 variabel zu Morphin metabolisiert wird. Der „ultra-rapid metaboliser“-Phänotyp tritt in bis zu 10 % der Westeuropäer und bis zu 30 % der Nordafrikaner auf. Wiederholte Codein-Dosen produzieren bei diesen Frauen signifikante Morphinmengen. Schneller Übertritt vom maternalen Plasma in die Muttermilch kann zu zentralnervöser Dämpfung und potenziell zum Tod des Säuglings führen. Codein sollte während der Stillzeit vermieden (10) und alternative Analgetika empfohlen werden, wie Paracetamol oder Ibuprofen.
Was beeinflusst das Risiko von UAW beim Säugling?
Falls der Säugling einem Wirkstoff in der Muttermilch exponiert wird, bestimmen mehrere Faktoren, ob es einen Effekt hat.
Zeitpunkt der Dosis
Den Säugling direkt vor der nächsten Dosis der Mutter zu stillen, resultiert in der niedrigst möglichen Arzneimittelkonzentration. Dieses Prinzip gilt jedoch nicht für Arzneimittel mit einer langen Halbwertszeit, wie Diazepam. Für diese Arzneimittel sollte es eine noch stringentere Beurteilung geben, ob sie notwendig sind.
Toxizität
Früh- und Neugeborene haben eine niedrigere Kapazität, Arzneimittel zu metabolisieren und zu eliminieren. Zusätzlich wird bei Babys, welche bereits in utero vor der Entbindung einem Medikament exponiert wurden, eine weitere Exposition über die Muttermilch die bestehende Arzneimittelkonzentration erhöhen.
Tabelle 1 listet in der Stillzeit kontraindizierte Arzneimittel auf. Manche Arzneimittel werden fälschlich als unsicher betrachtet. Metronidazol ist, trotz unbegründeter Ängste über Karzinogenizität und Mutagenität, sicher für den kurzfristigen Gebrauch in der Stillzeit. Jedoch gibt es einzelne Berichte, wonach sein bitterer Geschmack in der Muttermilch zu Quengeligkeit beim stillenden Säugling führen kann. Valproat wird als sicher angesehen, besonders in der Monotherapie, wenn das Risiko der Säuglingssedierung niedrig ist (11). Eine Überwachung des Säuglings hinsichtlich Leber- und Thrombozytenänderungen ist zu empfehlen (12).
Das Immunsuppressivum Azathioprin wird als der aktive Metabolit 6-Mercaptopurin in die Muttermilch sezerniert. Vorsichtige Anwendung bei Stillenden und Überwachung des Säuglings für Zeichen der Immunsuppression und anderer Toxizitäten werden empfohlen (6;11;12).
Orale Bioverfügbarkeit
Das Vorhandensein eines Wirkstoffes in der Muttermilch bedeutet nicht zwangsläufig eine signifikante Exposition für den Säugling. Der Säuglingsdarm kann einen Wirkstoff zerstören oder degradieren, zum Beispiel Omeprazol (für welches die Standardformulierung enterisch überzogen ist). Gentamicin wird der Mutter intravenös verabreicht. Da es vom Säugling oral nur schlecht aufgenommen wird, wird sich die Arzneimittelkonzentration nicht im Säuglingsplasma widerspiegeln.
Muttermilchvolumen
Die Menge der Muttermilch, die ein Säugling bekommt, variiert. Die geschätzte Aufnahme eines ausschließlich gestillten Säuglings beträgt 150 ml/kg/Tag. Wenn jedoch ein älterer Säugling nur zum Trösten, z. B. nachts, gestillt wird, ist das eingenommene Volumen wahrscheinlich gering.
Relative Säuglingsdosis
Die relative Säuglingsdosis ist die über die Muttermilch aufgenommene Dosis (mg/kg/Tag), relativ zur Dosis der Mutter (mg/kg/Tag). Sie wird als Prozentsatz berechnet. Eine relative Dosis von 10 % ist bereits über der theoretisch bedenklichen Grenze (6), dieses ist jedoch selten. Ein Beispiel ist Lithium (6;12), welches grundsätzlich in der Stillzeit kontraindiziert ist (13).
Säuglingsalter
Eine Übersichtsarbeit ergab, dass die meisten Nebenwirkungen von Arzneimitteln in der Muttermilch bei Kindern unter zwei Monaten zu verzeichnen waren und selten in Kindern, die älter als sechs Monate waren. Die metabolische und exkretorische Kapazität beträgt bei Geburt nur ein Drittel der Kapazität bei Kindern im Alter von sieben bis acht Monaten (15).
Laktationsstimulierende Arzneimittel
Domperidon und Metoclopramid sind Galaktagoge und off-label zur Prolaktinstimulation und zur Steigerung der Milchmenge angewendet worden. Jedoch gibt es keine hohe Evidenz der Wirksamkeit für diese Indikation (11;16). Außerdem gibt es Bedenken bezüglich des übermäßigen Einsatzes von Domperidon, da es bei Entlassung aus der Geburtsklinik verschrieben wird und es danach zu einer Langzeitanwendung in hohen Dosen kommen kann. Nichtpharmakologische Verfahrensweisen, um die Milchproduktion zu steigern, wie korrekte Beratung, Unterstützung und häufigeres Stillen, sind vorzuziehen.
Praktische Punkte für die Verordnung in der Stillzeit
- Wenn ein Medikament notwendig ist, sollte es in der niedrigsten wirksamen Dosis verschrieben werden. Temporäre Unterbrechung der Stillzeit (und Verwurf der abgepumpten Milch) bei potenziell toxischen Arzneimitteln wie Zytostatika und Radiopharmazeutika (s. Tabelle 1).
- Alternative Verabreichungsformen oder Präparate sollten verwendet werden, um die systemische Exposition bei der Mutter zu minimieren. Zum Beispiel sollte ein schlecht resorbierbares faserbasiertes Laxans gegenüber einem stimulierenden Laxans gewählt werden.
- Es sollten Wirkstoffe mit einer relativ kurzen Halbwertszeit gewählt werden, wie Sertralin bevorzugt gegenüber Fluoxetin, um die Wirkstoffexposition der Milch zu minimieren.
- Der Mutter sollte geraten werden, den Säugling vor ihrer Arzneimitteleinnahme zu stillen, sodass die Wirkstoffkonzentration am niedrigsten ist. Ihr sollte versichert werden, dass der Wirkstoff von der Milch in ihren Blutkreislauf zurückdiffundiert, sobald die Konzentration in ihrem Blut fällt und nicht in der Milch bis zum nächsten Stillen „gespeichert“ wird. Dies gilt nicht für Arzneimittel mit langer Halbwertszeit. Die Notwendigkeit solcher Arzneimittel sollte reevaluiert werden, besonders in der Neonatalperiode.
Drogen
Mütter sollten ein Glas Alkohol bis nach dem nächsten Stillen verschieben und danach zwei Stunden bis zum nächsten Stillen warten, um die Exposition des Säuglings zu minimieren. Nikotinersatztherapie ist keine absolute Kontraindikation für das Stillen und ist dem Rauchen vorzuziehen, jedoch sollten kurz wirksame Präparate gewählt werden. Rauchen, inklusive des Passivrauchens, ist mit dem Syndrom des plötzlichen Kindstodes assoziiert worden. Hohe maternale Einnahme von Koffein ist mit Irritabilität und schlechten Schlafmustern assoziiert.
Stillen wird im Kontext illegalen Drogenabusus problematisch sein. Eine Follow-up-Studie von einjährigen gestillten Kindern von Müttern, die Gebrauch von Cannabis machten, fand Störungen der motorischen Entwicklung, obwohl es den Forschern schwer fiel zu unterscheiden, ob die in utero Exposition einen größeren Einfluss hatte (17). Frauen sollten ermutigt werden, mit dem Gebrauch von Cannabis aufzuhören und eine passive Exposition des Kindes gegenüber Rauch zu vermeiden.
Information und Rat finden
Falls Sie unsicher sind, suchen Sie Rat bezüglich der Anwendung eines Arzneimittels während der Stillzeit. Es gibt eine Reihe von Informationsquellen.
Arzneimittelinformationsdienste
Staatliche geburtshilfliche Arzneimittelinformationsdienste stellen ausführlichen Rat über die Anwendung von Arzneimitteln während der Stillzeit zur Verfügung und sollten in der Lage sein über vorhandene klinische Erfahrung mit dem Arzneimittel aufzuklären (siehe Kasten).

LactMed
LactMed (11) ist eine frei zugängliche, gut ausgestattete, einem Peer-Review unterzogene Online-Datenbank, welche auch als App für mobile Geräte heruntergeladen werden kann. Um mit neuen Informationen auf dem Laufenden zu bleiben, wird sie aktualisiert, inklusive publizierter Studien und Arzneimittelzulassungen. Sie umfasst auch Informationen zu komplementären Behandlungen.
Australisches Arzneimittelhandbuch
Das Australische Arzneimittelhandbuch (AMH) bietet ebenfalls Informationen über die Verordnung während der Stillzeit. Es beinhaltet Ratschläge zu Arzneimitteln, welche die Laktation supprimieren könnten und solchen, die kontraindiziert sind oder mit Vorsicht angewendet werden sollten. Jedoch bedeutet ein Fehlen von Evidenz über Schaden nicht, dass ein Arzneimittel auch sicher ist.
The Women’s Pregnancy and Breastfeeding Medicines Guide
The Women’s Pregnancy and Breastfeeding Medicines Guide, ursprünglich als Buch publiziert, ist jetzt als Online-Abonnement verfügbar (12). Die Online-Version wird kontinuierlich aktualisiert und bietet evidenzbasierte Empfehlungen für die Anwendung von Arzneimitteln während Schwangerschaft und Stillzeit.
Produktinformation
Man sollte sich dessen bewusst sein, dass die Produktinformationen von Arzneimitteln oft Informationen beinhalten, welche gegenteilig zur empfohlenen Behandlung sind. Ein Beispiel ist die Behandlung von Mastitis mit Cefalexin: „Alternative Fütterungsarrangements des Säuglings sollten in Erwägung gezogen werden“. Es sollte der Mutter (und, falls angemessen, ihrem Partner), erklärt werden, dass es während der Einnahme eines Antibiotikums gegen Mastitis empfohlen ist, dass häufiger gestillt und auch eventuell Milch abgepumpt werden soll, um eine Stasis in den Milchgängen zu vermeiden und die Milchzuleitung aufrecht zu erhalten.
Fazit
Die meisten häufig eingesetzten Arzneimittel sind relativ sicher für gestillte Säuglinge. Die über die Muttermilch aufgenommene Dosis ist generell niedrig und viel geringer als die bekannten sicheren Dosen, welche bei Neonaten und Säuglingen angewendet werden. Weiterhin nehmen Stillende nur wenige Arzneimittel und häufig nur gelegentlich ein. Die meisten Frauen mit Dauermedikation können beruhigt werden, einige Arzneimittel sind jedoch kontraindiziert und andere noch nicht adäquat untersucht. Gute Ressourcen sind verfügbar, einschließlich staatlicher Drogen- und Arzneimittelinformationsdienste.
Literatur
- Australian Breastfeeding Association. Breastfeeding rates in Australia. Melbourne: ABA; 2013.www.breastfeeding.asn.au/bf-info/general-breastfeeding-information/breastfeeding-rates-australia
- Ilett KF, Kristensen JH. Drug use and breastfeeding. Expert Opin Drug Saf 2005; 4: 745-768.
- Ito S. Drug therapy for breast-feeding women. N Engl J Med 2000; 343: 118-126.
- Nation RL, Hotham N. Drugs and breast-feeding. Med J Aust 1987; 146: 308-313.
- Reed CB. A study of the conditions that require the removal of the child from the breast. Surg Gynecol Obstet 1908; 6: 514-527.
- Hale TW, Rowe HE. Medications and mothers’ milk. 16th ed. Amarillo (TX): Hale Publishing; 2014.
- Begg EJ, Duffull SB, Hackett LP, Ilett KF. Studying drugs in human milk: time to unify the approach. J Hum Lact 2002; 18: 323-332.
- Rampono J, Kristensen JH, Hackett LP, Paech M, Kohan R, Ilett KF. Citalopram and demethylcitalopram in human milk; distribution, excretion and effects in breast fed infants. Br J Clin Pharmacol 2000; 50: 263-268.
- Drugs and their categories in pregnancy and breastfeeding. In: eTG complete [Internet]. Melbourne: Therapeutic Guidelines Limited; 2014.http://www.tg.org.au/index.php?sectionid=71
- Iedema J. Cautions with codeine. Aust Prescr 2011; 34: 133-135.
- Toxicology data network (TOXNET). Drugs and Lactaction Database (LactMed). Bethesda (MD): US National Library of Medicine National Institute of Health; 2014.http://toxnet.nlm.nih.gov/newtoxnet/lactmed.htm
- Royal Women’s Hospital Pharmacy Department. The Women’s pregnancy and breastfeeding medicines guide [Internet]. Melbourne: Royal Women’s Hospital; 2015.https://thewomenspbmg.org.au
- Moretti ME, Koren G, Verjee Z, Ito S. Monitoring lithium in breast milk: an individualized approach for breast-feeding mothers. Ther Drug Monit 2003; 25: 364-366.
- Anderson PO, Pochop SL, Manoguerra AS. Adverse drug reactions in breastfed infants: less than imagined. Clin Pediatr (Phila) 2003; 42: 325-340.
- Ilett KF, Kristensen JH, Wojnar-Horton RE, Begg EJ. Drug distribution in human milk. Aust Prescr 1997; 20: 35-40.
- Australian Medicines Handbook. Adelaide: Australian Medicines Handbook Pty Ltd; 2015.
- Astley SJ, Little RE. Maternal marijuana use during lactation and infant development at one year. Neurotoxicol Teratol 1990; 12: 161-168.
- Brown E, Hotham E, Hotham N. Views of obstetric practitioners and hospital pharmacists on Therapeutic Goods Administration approved product information for pregnancy and lactation. Aust N Z J Obstet Gynaecol 2014; 54: 184-188.
Weiterführende Literatur
Alkohol
Haastrup MB, Pottegård A, Damkier P. Alcohol and breastfeeding. Basic Clin Pharmacol Toxicol 2014; 114: 168-173.
Antiepileptika
Veiby G, Engelsen BA, Gilhus NE. Early child development and exposure to antiepileptic drugs prenatally and through breastfeeding: a prospective cohort study on children of women with epilepsy. JAMA Neurol 2013; 70: 1367-1374.
Benzodiazepine
Kelly LE, Poon S, Madadi P, Koren G. Neonatal benzodiazepines exposure during breastfeeding. J Pediatr 2012; 161: 448-451.
Codein
Juurlink DN, Gomes T, Guttmann A, Hellings C, Sivilotti ML, Harvey MA, et al. Postpartum maternal codeine therapy and the risk of adverse neonatal outcomes: a retrospective cohort study. Clin Toxicol (Phila) 2012; 50: 390-395.
Galaktagoga
Forinash AB, Yancey AM, Barnes KN, Myles TD. The use of galactogogues in the breastfeeding mother. Ann Pharmacother 2012; 46: 1392-1404.
Ibuprofen
Rigourd V, de Villepin B, Amirouche A, Bruneau A, Seraissol P, Florent A, et al. Ibuprofen concentrations in human mature milk--first data about pharmacokinetics study in breast milk with AOR-10127 “Antalait” study. Ther Drug Monit 2014; 36: 590-596.
Olanzapin
Brunner E, Falk DM, Jones M, Dey DK, Shatapathy CC. Olanzapine in pregnancy and breastfeeding: a review of data from global safety surveillance. BMC Pharmacol Toxicol 2013; 14: 38.
Opioide
Welle-Strand GK, Skurtveit S, Jansson LM, Bakstad B, Bjarkø L, Ravndal E. Breastfeeding reduces the need for withdrawal treatment in opioid-exposed infants. Acta Paediatr 2013; 102: 1060-1066.
Oxycodon
Timm NL. Maternal use of oxycodone resulting in opioid intoxication in her breastfed neonate. J Pediatr 2013; 162: 421-422.
Rosuvastatin
Schutte AE, Symington EA, du Preez JL. Rosuvastatin is transferred into human breast milk: a case report. Am J Med 2013; 126: e7-8.
Dermatologische Präparate
Butler DC, Heller MM, Murase JE. Safety of dermatologic medications in pregnancy and lactation: Part II Lactation. J Am Acad Dermatol 2014; 70: 417.e1-10.
Tacrolimus
Zheng S, Easterling TR, Hays K, Umans JG, Miodovnik M, Clark S, et al. Tacrolimus placental transfer at delivery and neonatal exposure through breast milk. Br J Clin Pharmacol 2013; 76: 988-996.
